高尚医学影像诊断中心 病例
病例一:病史摘要
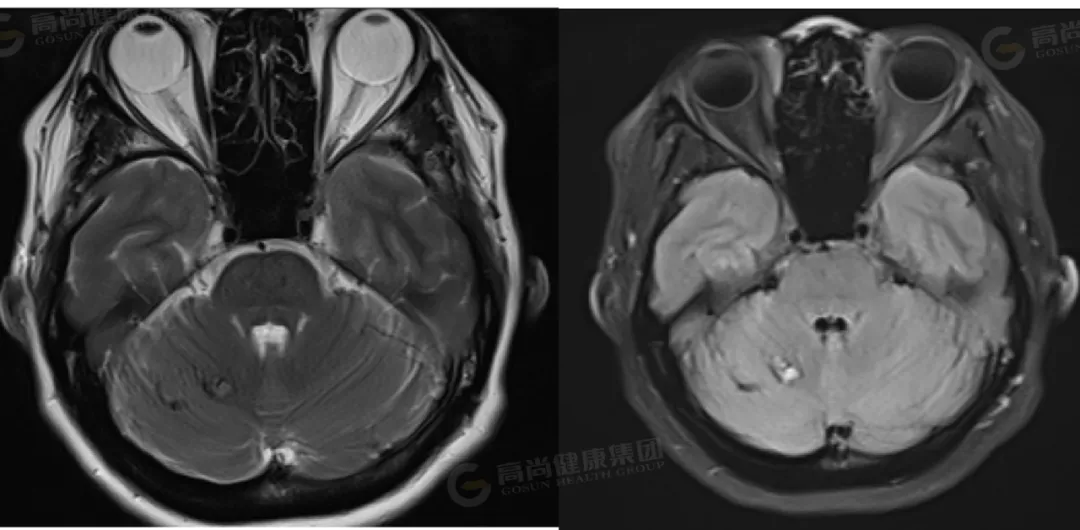
女性,33 岁,平素无任何身体不适,此次体检发现右侧小脑半球异常信号。


病例二:病史摘要
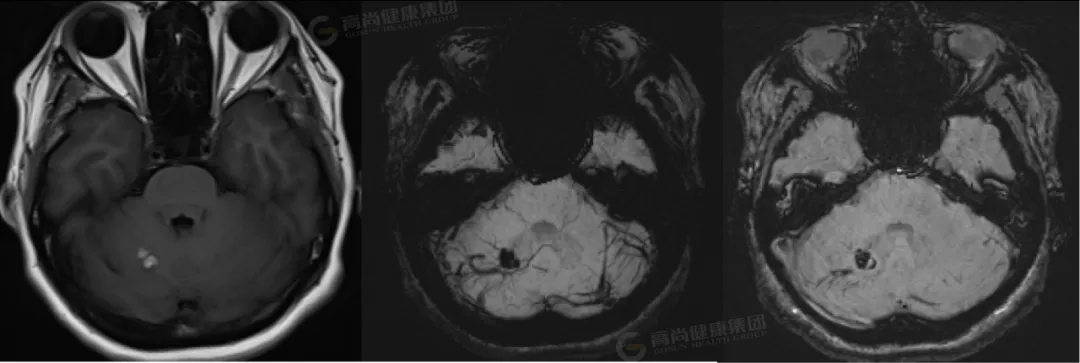
男性,64 岁,自述身体健康,无头晕,经常锻炼;此次体检发现右侧小脑半球多发海绵状血管瘤。

1 概述
颅脑海绵状血管瘤(Cerebral Cavernous Malformation, CCM)是一种由异常扩张的薄壁血管窦组成的良性血管畸形,占颅内血管畸形的 5%-15%[1]。病灶呈「桑葚样」或「蜂窝状」,缺乏正常脑组织的间隔,易反复微小出血或形成血栓,是癫痫和局灶性神经功能障碍的常见原因之一 [2]。
2 病因及分类
1. 遗传因素:
家族性 CCM(20%-30%):与 CCM1/KRIT1、CCM2、CCM3/PDCD10 基因突变相关,常表现为多发病灶 [3]。
散发性 CCM(70%-80%):无明确家族史,多为单发 [4]。
2. 继发性因素:
放射治疗史:颅脑放疗后可能诱发 CCM[5]。
静脉发育异常:部分病例合并脑静脉畸形(如发育性静脉异常,DVA)[6]。
3. 根据病情进展方式分类:
急性型:急性起病并逐渐加重,与病变短时间内出血相对较多有关,表现为急性神经功能损伤,适宜尽快手术,解除压迫症状。
缓解复发型:急性起病后症状有缓解,以后又突然加重。符合中枢神经系统海绵状血管瘤出血特点,少量多次,反复出血。
进行性加重型:症状呈缓慢进行性加重,病人在数周或数月内症状逐渐加重,其机理可能是反复小量出血和出血后病变周围反应性胶质增生,再钙化、血管腔机化等,使病灶体积增大,压迫症状明显。
3 流行病学、临床症状
发病率:普通人群约 0.4%-0.8%,MRI 普及后检出率上升 [7]。
年龄:可发生于任何年龄,高峰为 20-40 岁 [8]。
性别:无明显性别差异 [9]。
家族性比例:约 20%-30% 为家族遗传性 [3]。
临床症状:
癫痫发作:是脑海绵状血管瘤最常见的症状,发作的类型多种多样,与病灶的位置有一定关系。海绵状血管瘤容易诱发癫痫,原因可能是海绵状血管瘤出血对邻近脑组织的不良刺激。病灶周边脑组织常因含铁血黄素沉着、胶质增生或钙化,而成为致痫灶。
头痛症状:海绵状血管瘤在出血后—般有头痛症状。局灶性神经功能缺失症状与病灶的位置密切相关。
如果海绵状血管瘤位于脑干,可以出现一侧面瘫、对侧上下肢偏瘫症状;
●位于运动区者,出血后可以造成对侧面瘫或上下肢无力;
●位于枕叶视觉皮层区者,可以造成视野缺损;
●位于海绵窦者可以造成面部疼痛、眼睑下垂、眼球歪斜等症状。
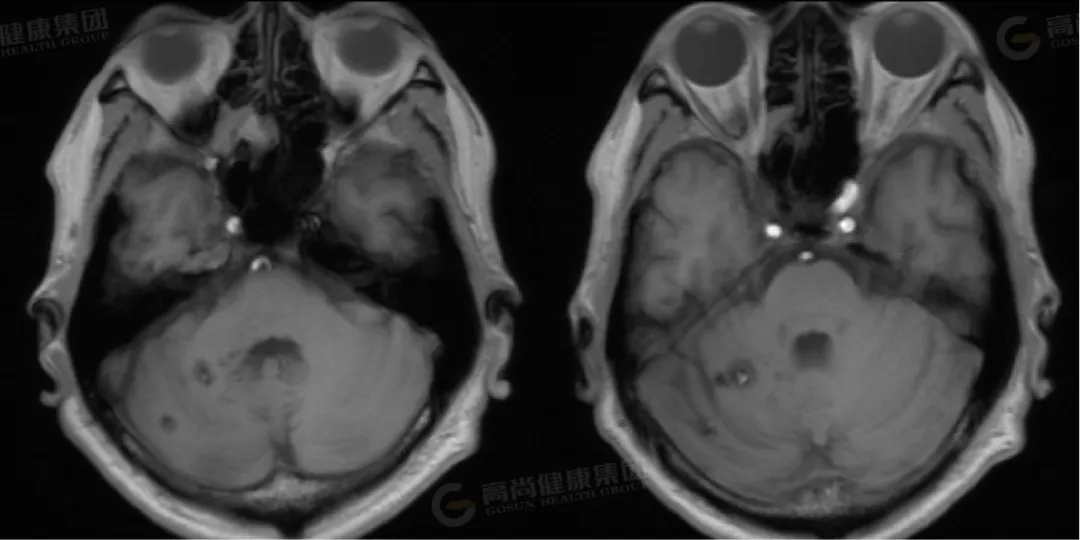
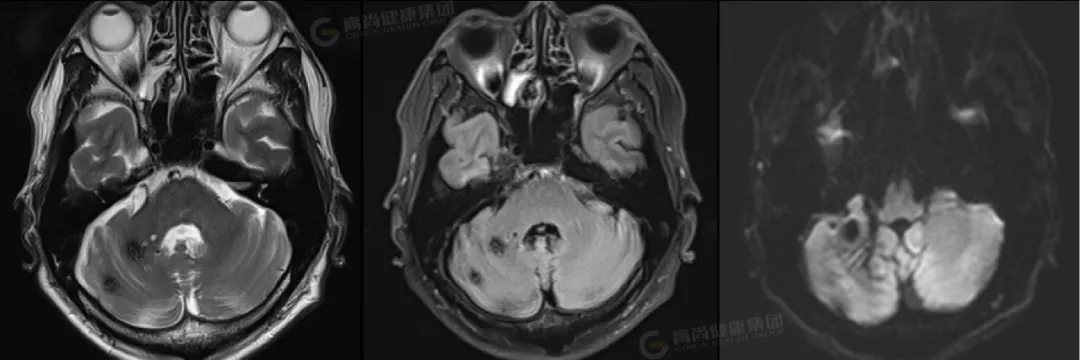
4 影像学表现
1.MRI(金标准)[10]:
T1WI:急性出血呈高信号,慢性期低信号(含铁血黄素沉积)。
T2WI:典型「爆米花征」(混杂信号核心+低信号环)。
GRE/SWI:敏感显示微小出血灶(「黑环征」)。
增强扫描:通常无强化(与血管母细胞瘤鉴别)。
2.CT:
平扫:等高密度结节,伴钙化(20%-30%)。
出血急性期:高密度影,占位效应明显 [11]。
3.DSA(数字减影血管造影):
通常无异常血管团(与动静脉畸形不同)[12]。
5 临床诊断及鉴别诊断
1. 诊断标准:
影像学特征:MRI 典型表现(T2WI「爆米花征」+含铁血黄素环)[10]。
家族史:家族性病例支持诊断。
病理确诊:手术标本病理为金标准 [13]。
2. 鉴别诊断:
脑肿瘤:(有的脑肿瘤体积小,也可以伴有出血,需要和海绵状血管瘤相鉴别)海绵状血管瘤 CT 平扫表现为无水肿及占位效应的高密度结节,可有钙化,大量出血者少见。磁共振成像 (MRI) 可精确显示病灶的大小、部位,T1WI 呈类似"爆米花"样混杂信号,T2WI 为高信号为主的混杂信号,周围「黑环征"为含铁血黄素沉着,具有特征性。海绵状血管瘤在强化磁共振扫描中无明显强化,而很多肿瘤在强化扫描中可以表现为肿瘤强化征。
脑动静脉畸形:脑动静脉畸形也是一种先天性血管畸形,也可以破裂出血,造成头痛症状或者癫痫发作,或者局灶性神经功能缺失。但单从症状上二者难以鉴别。但是脑血管造影检查很容易鉴别。海绵状血管瘤在脑血管造影上常常不显影,而动静脉畸形可以看见动静脉之间的短路、静脉早期显影。病理检查也可以很容易将二者鉴别开。
6 流行病学、临床症状
根据症状、病灶位置和出血风险制定个体化方案:
1. 保守观察:
无症状或偶发小病灶:定期 MRI 随访(每 6-12 个月)[14]。
2. 手术切除:
适应症:反复出血、药物难治性癫痫、占位效应导致神经功能障碍 [15]。
技术要点:术中导航定位、电生理监测(功能区病灶)[16]。
3. 立体定向放射外科(SRS):
适用于深部或手术高风险病灶,但可能增加出血风险(证据有限)[17]。
4. 对症治疗:
抗癫痫药物(如左乙拉西坦)控制癫痫发作 [18]。
7 总结
颅脑海绵状血管瘤多数无症状,但需警惕出血和癫痫风险。MRI 是诊断核心,无症状者可随访观察,手术切除是症状性病灶的主要治疗手段。家族性病例应进行基因筛查 [15]。
参考文献:
1. [Zabramski JM, et al. (1994). The natural history of familial cavernous malformations. J Neurosurg.] 2. [Gross BA, et al. (2011). Brainstem cavernous malformations. Neurosurgery.]
3. [Faurobert E, et al. (2013). CCM signaling complex: Cellular functions and disease implications. Hum Mol Genet.]
4. [Labauge P, et al. (2007). Natural history of cerebral cavernous malformations. Lancet Neurol.]
5. [Gross BA, et al. (2016). Radiation-induced cavernous malformations. Neurosurg Focus.]
6. [Akers A, et al. (2017). Synergy between cavernous malformations and developmental venous anomalies. Stroke.]
7. [Al-Shahi Salman R, et al. (2012). Epidemiology of cavernous malformations. J Neurol Neurosurg Psychiatry.]
8. [Porter PJ, et al. (1999). Cavernous malformations: Natural history and indications for surgery. J Neurosurg.]
9. [Morris Z, et al. (2009). Incidental findings on brain MRI in the general population. N Engl J Med.]
10. [Campbell PG, et al. (2010). MRI features of cerebral cavernous malformations. J Neuroimaging.]
11. [Chung EM, et al. (2010). CT imaging of intracranial vascular malformations. Radiographics.]
12. [Brinjikji W, et al. (2017). Angiographic features of cavernous malformations. J Neurointerv Surg.]
13. [Clatterbuck RE, et al. (2001). Pathology of cavernous malformations. Neurosurgery.]
14. [Akers A, et al. (2017). Management of unruptured cavernous malformations. Stroke.]
15. [Gross BA, et al. (2011). Surgical outcomes of cerebral cavernous malformations. Neurosurgery.]
16. [Régis J, et al. (2000). Intraoperative monitoring for cavernous malformations. Neurosurgery.]
17. [Karlsson B, et al. (1998). Radiosurgery for cavernous malformations. J Neurosurg.]
18. [Rosenow F, et al. (2013). Antiepileptic therapy in cavernoma-related epilepsy. Epilepsia.]
好文章,需要你的鼓励