不少人都有便秘的经历,有的很快恢复,有的却成了「持久战」。52 岁的刘先生,被便秘折磨了 30 年,到武汉大学中南医院结直肠肛门外科就医才发现,肚子里竟然藏着长达 1.5 米的「巨蟒」……
顺畅如厕难倒英雄汉
「七、八天不解大便是常有的事,开塞露、香丹清、乳果糖没少用,都没效果,各种通便的方法都试过了,平常里想多吃点饭都会腹痛腹胀,只有什么时候排便了,才敢多吃一点饭。」刘先生回忆道。
原来,刘先生是一位「资深」的便秘患者,已被顽固性便秘困扰 30 年之久,由于长期排便困难加上吃得少,刘先生半年前就诊时身材已十分消瘦,但肚子却不见小,甚至能在肚子上触及硬结大便形状。
据了解,多年来,除了严重便秘,刘先生还曾多次发作肠梗阻而反复住院治疗。但每次住院都只是进行简单的肠道疏通,暂时缓解了病情,疾病却无法根除。随年龄增长的同时还有逐渐加重的便秘病情,这让刘先生的生活受到了极大困扰。
腹中发现「巨蟒」
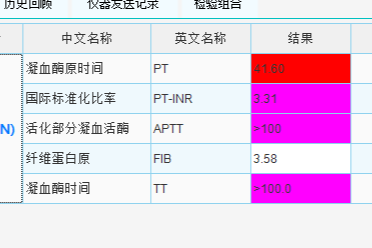
今年年初,刘先生来到中南医院结直肠肛门外科,江从庆教授为刘先生量身定制了周密的检查计划,包括体格检查及钡剂灌肠、腹盆 CT、肛管直肠测压、结肠镜等一系列专科检查。
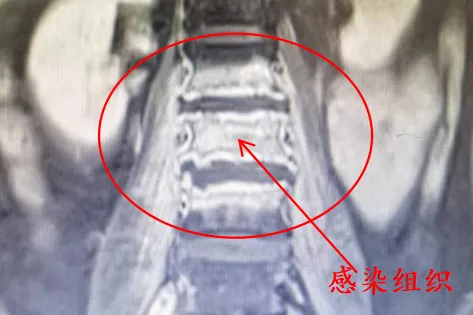
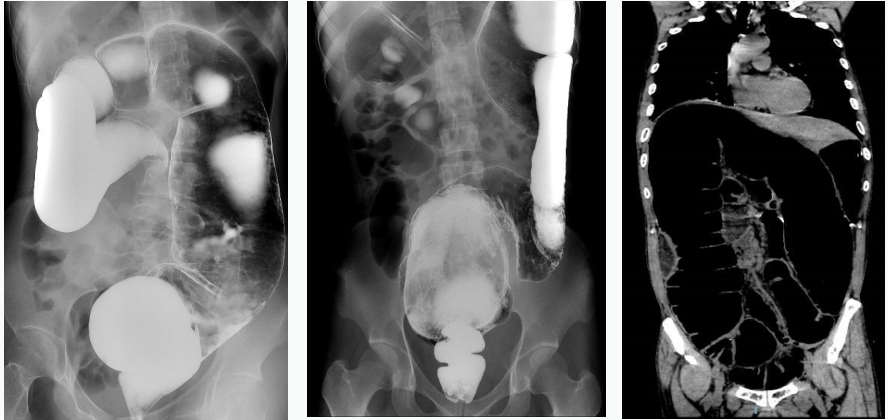
当影像科的医生告诉刘先生:「肚子里整段结肠扩张明显,最大径达到 20 cm,宛如巨蟒,这不是简单的便秘。」一字一句宛如千斤重担压在了他的心头。
经系统检查后,江教授找到刘先生,考虑刘先生为成人巨结肠。
「这不就是简单的便秘?」「巨结肠是什么?」「是肿瘤么?」「好端端的肠子怎能变得这么粗?」「是不是治不好了?」无数个问题在刘先生的脑海中划过。
从巨结肠概念、发病原因、治疗方案及预后,江教授给刘先生详细介绍了巨结肠的来龙去脉,同时安慰他放平心态积极应对。
手术「捉蟒」终结 30 年腹胀便秘
经 MDT 团队讨论,建议刘先生进行结肠切除手术治疗。
经充分的术前准备,1 月 20 日,结直肠肛门外科江从庆教授、胡航、任相海博士团队对杨先生进行了腹腔镜微创手术。
术中探查可见其升结肠、横结肠及部分降结肠明显扩张,肠壁变薄,宛如「巨蟒」,但患者的直肠的形态及功能基本正常。为提高患者生活质量、最大可能的保护患者术后控便功能,江从庆教授决定将功能尚可的直肠保留,进行腹腔镜辅助下全结肠切除+回肠直肠吻合术。
在团队的默契配合下,手术过程顺利,经过 2 个多小时的手术,病变肠管被完整切除。
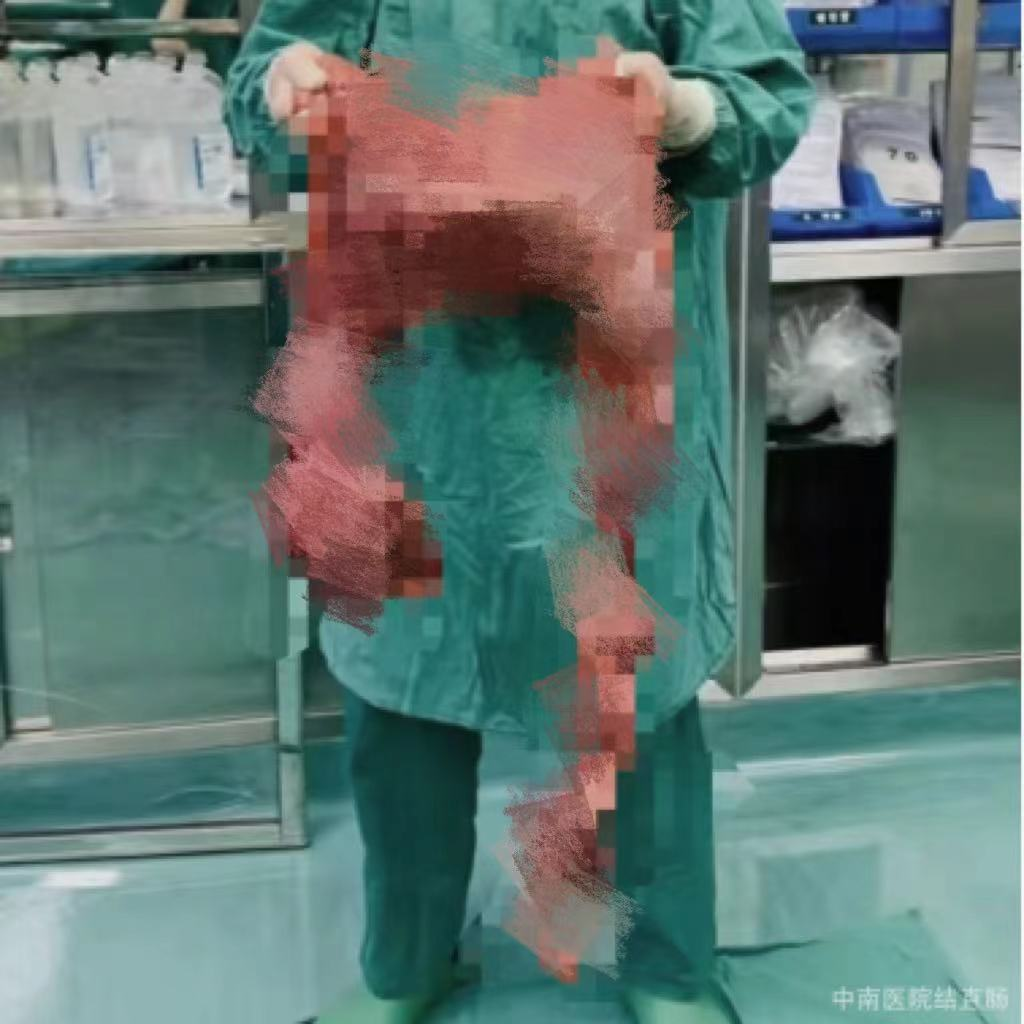
手术团队从刘先生体内取出了完整的长约 150 厘米、重达 8 千克的巨结肠。
术后第二天,刘先生腹胀消失,逐渐开始恢复排气排便。
经江教授门诊查体及影像学检查,刘先生术后恢复良好,手术疗效满意。
认识便秘与巨结肠
便秘 = 巨结肠?什么是巨结肠?
便秘和巨结肠密切相关,但两者概念不同。便秘是疾病,同时也是多种疾病的重要临床表现。临床上,便秘治疗不能忽视引起便秘背后的病因。对于巨结肠患者来说,便秘是主要症状,是肠道系统病变的结果。
多数情况下,便秘通过适当的饮食调整或简单保守治疗可得到缓解,但顽固性的严重便秘,经系统治疗无改善,要警惕巨结肠的可能性!成人巨结肠(Megacolon)临床并不多见,但巨结肠的患者往往十分痛苦,它以大便排出困难为典型表现,因此易被漏诊或误诊为单纯性便秘、肠梗阻,而延误治疗。
顾名思义,巨结肠是对肠管形态描述,按其类型,可细分为成人先天性巨结肠、特发性巨结肠、神经节细胞缺乏症(Ⅰ型和Ⅱ型)、中毒性巨结肠、急性假性结肠梗阻综合征(Ogilvie 综合征)及医源性巨结肠等。
巨结肠如何诊断?
病史采集、包括肛诊在内的详尽体格检查是诊断巨结肠的首要步骤;除此之外,影像学检查是巨结肠的重要检查手段。
影像学上对巨结肠的诊断标准不一。英国学者 Preston 早在 1985 年就对巨结肠病人及正常人中肠管扩张程度进行了对照,提出正常人盆腔入口处乙状结肠/直肠正常直径应<6.5 cm,该处肠管扩张大于 6.5 cm、升结肠直径扩张>8 cm、盲肠直径扩张>12 cm,应怀疑巨结肠的可能 [1-2];乙状结肠直径>10 cm 也可作为巨结肠诊断依据 [1,3,4];此外,钡灌肠后直结肠指数 (直肠最宽直径/乙状结肠最宽直径) 的计算值若<1 有助于先天性巨结肠的诊断 [5];然而,需注意由于 X 线检查的变异性,单次影像学检查阴性仍不能完全排除巨结肠的可能。
巨结肠何去何从?
不同类型的巨结肠都可表现为腹胀、慢性难治性便秘及大肠扩张。如前所诉,巨结肠有多种亚型,而不同亚型的巨结肠在引起肠管扩张时的发病机制、临床表现不尽相同,相应的,各亚型在治疗方案和策略可能迥异。
因此,对巨结肠的类别进行精准判断十分重要,强烈推荐巨结肠应到经验丰富的医院接受正规诊治。
巨结肠,治疗并不简单。治疗方案的不同归因于成人巨结肠不同的发病原理。
巨结肠常见类型
01 成人先天性巨结肠
成人先天性巨结肠患者一般自幼即有排便困难的表现。它是较常见的成人巨结肠类型。
就医时,有经验的医生会向患者父母询问新生儿及幼儿时期排便情况,若宝宝出生后 48 小时仍未排便,就要想到先天性巨结肠的可能。先天性巨结肠患者多数在新生儿时期就表现出明显的肠梗阻而被及时诊治,仅少数狭窄段较短、幼时症状轻微的孩子拖延至长大后就诊,多数患者自幼排便较同龄人困难。
成人先天性巨结肠是肠神经元发育异常性疾病,远端(靠近肛门侧)肠管因自主神经节细胞缺失而痉挛狭窄,导致近端肠管继发扩张形成巨结肠。
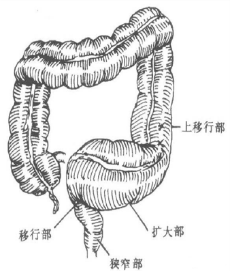
医生若进行直肠指诊,有时可触及环形的肠腔狭窄或指诊时肛门爆破样排气排便;肛门直肠测压检查多会提示直肠抑制反射消失;X 线钡灌肠可见痉挛狭窄段、移行段及扩张段肠管。在治疗上,不仅要切除明显扩张的肠管,更应把狭窄段肠管彻底切除,术中快速病理切片技术有助于保证神经节细胞缺如肠段(病根所在)被彻底切除。
02 神经节细胞缺乏症
神经节细胞缺乏症患者相对发病年龄更大,女性占比较高。它分为Ⅰ型和Ⅱ型。Ⅰ型为节段性神经节细胞缺乏,表现为节段肠管狭窄及近端扩张,这点与先天性巨结肠有类似之处。但与先天性巨结肠不同的是,先天性神经节缺乏症Ⅰ型的狭窄段常位于降结肠或乙状结肠,而直肠的形态正常且直肠肛门抑制反射存在(成人先天性巨结肠狭窄段通常在直肠),此类疾病往往以肠切除后的病理检查而确诊,在手术要点上与先天性巨结肠相似,要将狭窄及扩张肠管一并切除。而Ⅱ型更为少见,表现为弥漫性肠管神经节细胞减少,常以慢性肠梗阻为主要表现,在治疗上,这类患者若无紧急需外科干预之情况(如肠穿孔、出血或有此类风险的),通常选取保守治疗。
03 成人特发性巨结肠
成人特发性巨结肠也具有排粪困难、腹痛腹胀等不适。特发性巨结肠没有明显的狭窄肠段,扩张肠段即为病变肠段,特点在于肠壁肌间神经节细胞数据减少,临床表现为肠管平滑肌菲薄即肠蠕动无力。特发性巨结肠病因目前尚不明确;这类患者的主要特点在于直肠肛门抑制反射存在。保守治疗失败行手术治疗时,原则上应将扩张肠管完整切除,必要时可先行造口,择期肠切除。
04 中毒性巨结肠
中毒性巨结肠则是重症结肠炎最严重的并发症,常见于溃疡性结肠炎,然而,其它肠道感染如缺血性肠炎、胶原性结肠炎,滥用抗生素背景下的艰难梭状芽孢杆菌感染伪膜性肠炎均可引发中毒性巨结肠 [6]。病人通常表现为节段性或全程结肠扩张,可先试行保守治疗,手术介入的时机一般为发生肠穿孔、大出血或有相应风险时,手术方式一般为结直肠肠切除及回肠造口术。
05 急性假性结肠梗阻综合征(Ogilvie 综合征)
这类疾病最早在 1948 年由 Ogilvie 提出,是原发性或继发性结肠扩张,而结肠本身无病变的一组综合征。Ogilvie 综合征临床上不可谓少见。美国一项纳入全国住院病人资料的回顾性研究报道的 Ogilvie 综合征年发病率约为 1‰[7]。影像学检查提示肠腔扩张呈巨结肠样改变。研究表明,该综合征为多种原因(手术、创伤或感染)引起支配大肠运动的交感和副交感神经系统之间失去平衡,导致结肠弛缓和假性梗阻 [8]。Ogilvie 综合征首选保守治疗,结肠镜减压及肠梗阻导管置入能起到良好的治疗效果 [9]。
不难看出,并非所有的巨结肠都需手术,而需手术的巨结肠在具体手术方式和切除范围上又有区别:如成人先天性巨结肠及神经节细胞缺乏症Ⅰ型患者的病变肠管 = 狭窄段+扩张段(包括移行段),将它们彻底切除是保证疗效的关键;成人特发性巨结肠一般将扩张肠管切除即可。
【提醒】
成人巨结肠临床并不多见,发病率低,但病人往往十分痛苦,长期便秘及反复发作的肠梗阻严重影响了患者的生活质量,且肠管过度扩张随时有肠管破裂危及生命的风险。
目前巨结肠诊治过程中有两个比较突出的问题:
一是部分巨结肠患者未经系统的病因学评估,甚至被误诊为单纯便秘。临床上,对顽固性便秘患者,应尽可能进行胃肠传输试验、钡灌肠、排粪造影、直肠肛管测压、腹盆腔 CT 等专科检查以明确病因。
二是治疗方案、手术时机的精准把握;对部分因急性肠梗阻为表现的巨结肠患者,可先在密切监测下行保守治疗(包括常规的保守治疗措施、回流灌肠、小肠减压管置入、结肠镜减压等),降低急诊剖腹探查几率、减少肠内容物积存量、减少术中污染及术后并发症的发生;有效的保守治疗,将急诊手术变为择期手术,可大大降低肠造口和二期手术的几率。
江教授介绍:成人巨结肠临床少见,容易误诊漏诊;不同类型的巨结肠治疗方案和策略上可能完全不同;而需进行手术的病人,也需要根据患者病因及病变范围选取不同的手术方案。巨结肠患者往往合并营养不良,过度的肠管扩张有肠穿孔风险。便秘无小事,出现顽固性便秘或反复肠梗阻应引起重视,建议尽早赴正规医院接受诊治。
武汉大学中南医院结直肠肛门外科与武汉大学电子信息学院共同研发的肠鸣音检测仪,能实时动态地监测肠梗阻患者肠鸣音变化,为肠梗阻治疗方案及手术时机提供科学指导。
参考文献:
[1]Preston DM, Lennard-Jones JE, Thomas BM. Towards a radiologicdefinition of idiopathic megacolon. Gastrointest Radiol.1985;10(2):167–9.
[2]Prichard, D.O. and Szarka, L. Dysmotility of the small intestine andcolon. In Yamada's Atlas of Gastroenterology. Wiley-Blackwell; 2022,p. 182-189. (eds T.C. Wang, M. Camilleri, B. Lebwohl, A.S. Lok, W.J.Sandborn, K.K. Wang and G.D. Wu).
[3]Koch TR, Schulte-Bockholt A, Telford GL, Otterson MF, Murad TM,Stryker SJ. Acquired megacolon is associated with alteration ofvasoactive intestinal peptide levels and acetylcholinesteraseactivity. Regul Pept. 1993;48(3):309–19.
[4]Iantorno G, Bassotti G, Kogan Z, Lumi CM, Cabanne AM, Fisogni S,Varrica LM, Bilder CR, Munoz JP, Liserre B, et al. The entericnervous system in chagasic and idiopathic megacolon. Am J SurgPathol. 2007;31(3):460–8.
[5]de LorijnF, KremerLC, ReitsmaJB, et al. Diagnostic tests inHirschsprung disease: a systematic review. J Pediatr GastroenterolNutr. 2006,42(5):496-505.
[6]LatellaG, Vernia P, Viscido A, et al. GI distension in severe ulcerativecolitis[J]. American Journal of Gastroenterology, 2002, 33(5):A67-A67.
[7]Ross, Samuel W, Oommen, et al. Acute Colonic Pseudo-obstruction:Defining the Epidemiology, Treatment, and Adverse Outcomes ofOgilvie’s Syndrome[J]. The American Surgeon, 2016.
[8]Alavi K, Poylin V, Davids J S, et al. The American Society of Colonand Rectal Surgeons Clinical Practice Guidelines for the Managementof Colonic Volvulus and Acute Colonic Pseudo-Obstruction[J]. Diseasesof the Colon & Rectum, 2021, 64(9):1046-1057.
[9]Naveed M, Jamil L H, Fujii-Lau L L, et al. American Society forGastrointestinal Endoscopy guideline on the role of endoscopy in themanagement of acute colonic pseudo-obstruction and colonicvolvulus[J]. Gastrointestinal Endoscopy, 2020, 91(2).
[10]Jiang C Q, Qian Q, Liu Z S, et al. Subtotal colectomy withantiperistaltic cecoproctostomy for selected patients with slowtransit constipation-from Chinese report.[J]. International Journalof Colorectal Disease, 2008, 23(12):1251-1256.
[11]Jiang C Q, Qian Q, Wu Y H, et al. Subtotal colectomy withantiperistaltic cecoproctostomy is an alternative technique fortwo-stage management of obstructed left colon carcinoma[J]. ChineseMedical Journal, 2010, 123.
[12]Xie X Y, Sun K L, Chen W H, et al. Surgical outcomes of subtotalcolectomy with antiperistaltic caecorectal anastomosis vs totalcolectomy with ileorectal anastomosis for intractable slow-transitconstipation[J]. Gastroenterology Report, 2019(6):6.
[13]Jiang C, Ding Z, Wang M, et al. A transanal procedure using anendoscopic linear stapler for obstructed defecation syndrome: thefirst Chinese experience. Tech Coloproctol, 2012(16):21-27.
[14] 中华医学会外科学分会结直肠外科学组. 中国成人慢性便秘评估与外科处理临床实践指南. 中华胃肠外科杂志,2022(25):1⁃9.
[15] 江从庆, 宋惊喜, 丁召, 等. 改良 Bresler 手术治疗女性出口梗阻型便秘. 中华外科杂志,2012(50): 373-375.
[16] 中国医师协会肛肠医师分会. 便秘外科诊治指南 (2017). 中华胃肠外科杂志,2017(20): 241-243.
[17] 任相海, 江从庆, 张廷涛, 等.TST STARR+: 治疗出口梗阻型便秘的一项新术式. 中华胃肠外科杂志,2015(18): 72-73.
[18]Ren XH, Yaseen SM, Cao YL, et al. A transanal procedure using TSTSTARR Plus for the treatment of Obstructed Defecation Syndrome: 'Amid-term study'. Int J Surg, 2016(32): 58-64.
好文章,需要你的鼓励