高尚医学影像诊断中心 病例
01 病史摘要
李某,女,26 岁,因偶发短暂性失忆十余年,加重三个月前来我中心检查。
02 MR 平扫图像
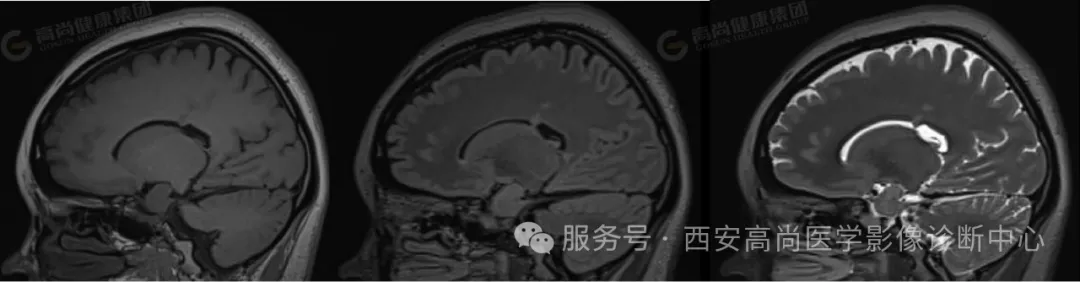
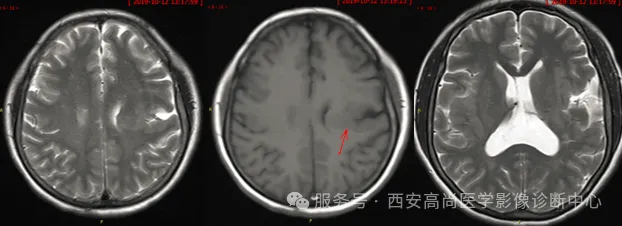
矢状位:右侧侧脑室体部室管膜下结节,与脑皮质信号一致
矢状位:右侧侧脑室后角旁结节,与脑皮质信号一致
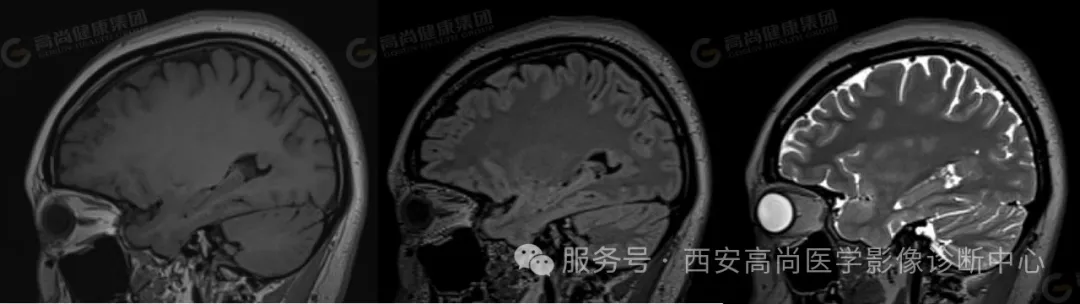
矢状位:左侧侧脑室后角旁结节,与脑皮质信号一致
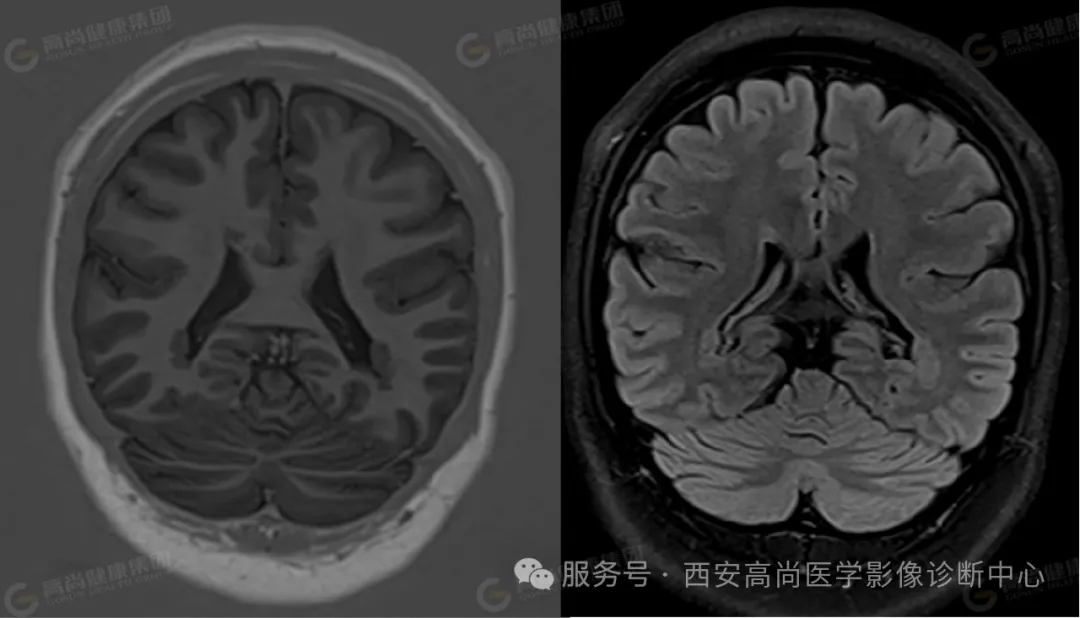
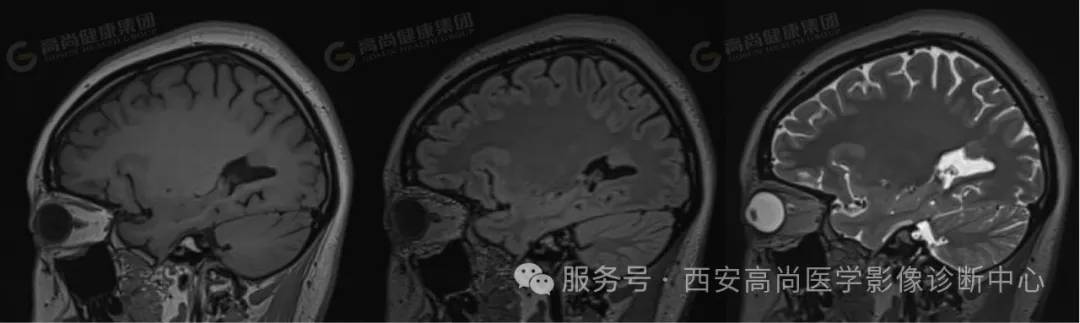
冠状位:右侧侧脑室旁结节,与皮质信号一致
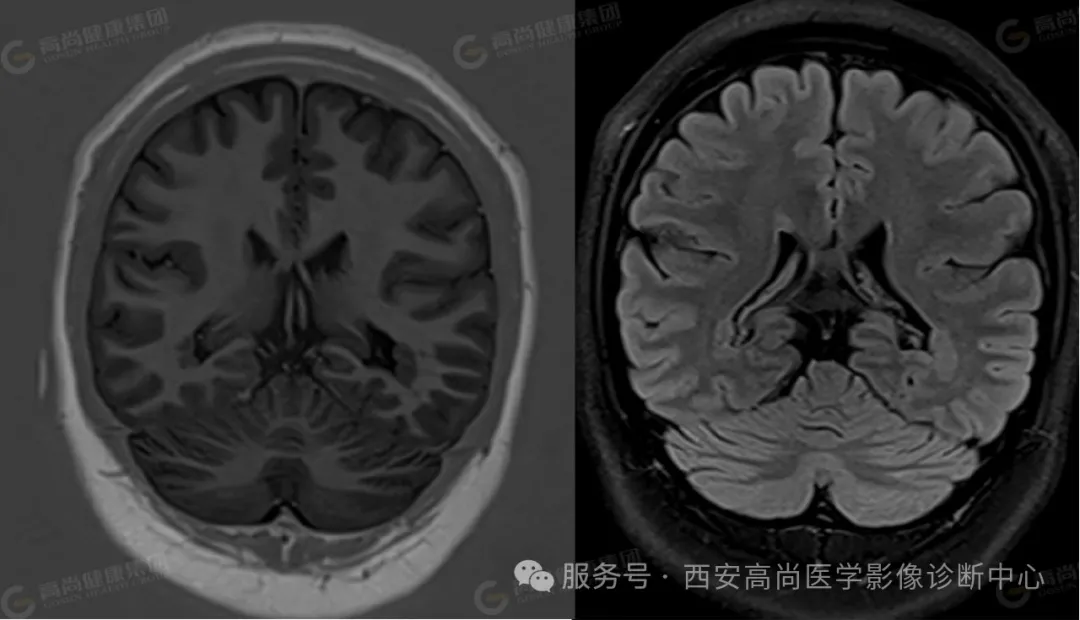
冠状位:双侧侧脑室后角旁结节状、条片状病灶,与皮质信号一致
03 图像所见
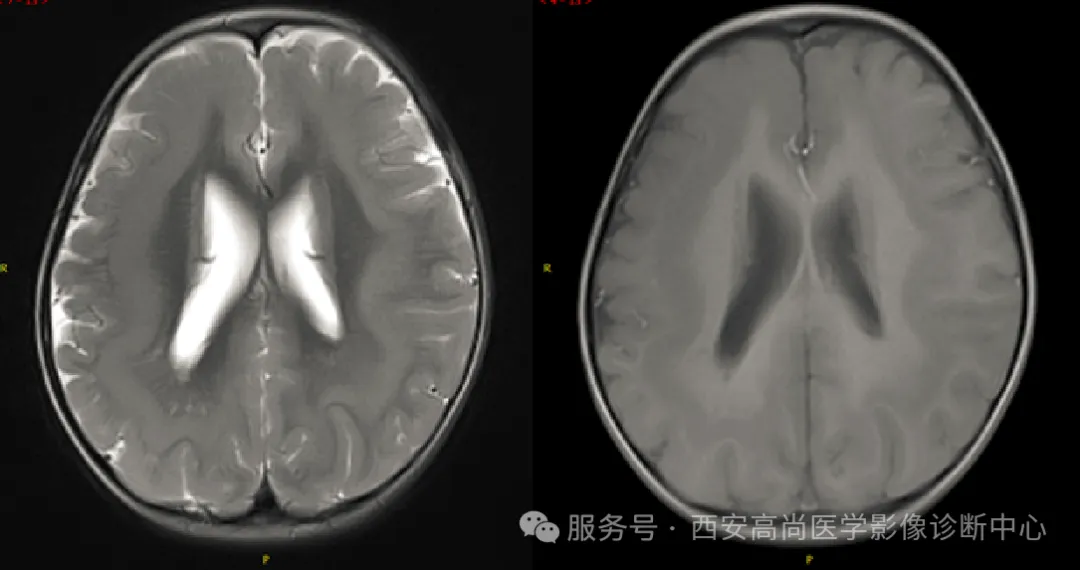
双侧大脑半球对称,沿双侧侧脑室壁周围分布下见多发小结节样 T1WI 稍低信号,T2WI 及 T2WI/FLAIR 稍高信号,与皮质信号一致;余脑实质内未见异常信号影,脑室系统未见扩大,脑沟、脑裂未见增宽,中线结构居中,幕下结构未见异常。
04 诊断意见
双侧侧脑室室壁周围多发结节,考虑脑灰质异位,Ⅰ型双侧局限型。
神经元移行异常
01 概述
神经元移行异常 (Neuronal migration disorders,NMD) 是指在大脑皮质发育过程中,由于各种原因使成神经细胞从胚胎生发基质向大脑表面移行过程中受阻,导致脑组织不同程度的发育畸形。包括巨/无脑回畸形、多小脑回畸形、脑裂畸形、灰质异位以及脑皮质发育不良,每一种类型有特定的病因、病理改变和影像学特征。
02 病理基础
神经元大规模移行主要发生在妊娠第 7~16 周,大部分脑皮质都在这段时期内产生;小规模迁移运动则持续到 25 周,最终形成脑皮质的 6 层结构。神经元移行的整个过程复杂而漫长,此期间如受到干扰,如遗传、感染、中毒、辐射、缺血、缺氧等损害以及基因突变均可引起神经元移行异常。透明隔、胼胝体发育与神经元迁移大致发生于同一时间段,因此常合并透明隔、胼胝体发育畸形。
03 临床表现
各 NMD 因畸形类型和累及范围不同,其临床症状不同大体上临床上可无症状或有癫痫发作,畸形严重者可有智力低下、运动体能发育落后、肢体萎缩、言语不利等表现脑神经元移行异常可合并其他脑发育异常。
04 分类
- 灰质异位 (Heterotopic gray matter)
- 巨脑回畸形 (Pachygyria)
- 无脑回畸形 (Lissencephaly)
- 多小脑回畸形 (Polymicrogyria)
- 脑裂畸形 (Schizencephaly)
1、灰质异位:
根据灰质异位分布形态及受累程度可分为三种类型:
Ⅰ型 结节型:
最常见,常有染色体 Xq28 变异。表现为沿脑室壁周围分布的圆形可椭圆形结节,与正常灰质信号相似,结节深入到腔入,导致脑室壁形态不规则性,可为单侧局限、双侧局限或双侧弥漫性。
Ⅱ型 板层型:
节状灰质团块或弯曲灰质带分布于白质区;受累半球常缩小;最易并发脑裂畸形。
Ⅲ型 带状型:
最少见,90% 以上见于女性,且有染色体 Xq22-q23 变异;表现为均匀的灰质带在侧脑室和灰质间对称分布,内外均有白质,呈四层结构,常被称成「双白质带」
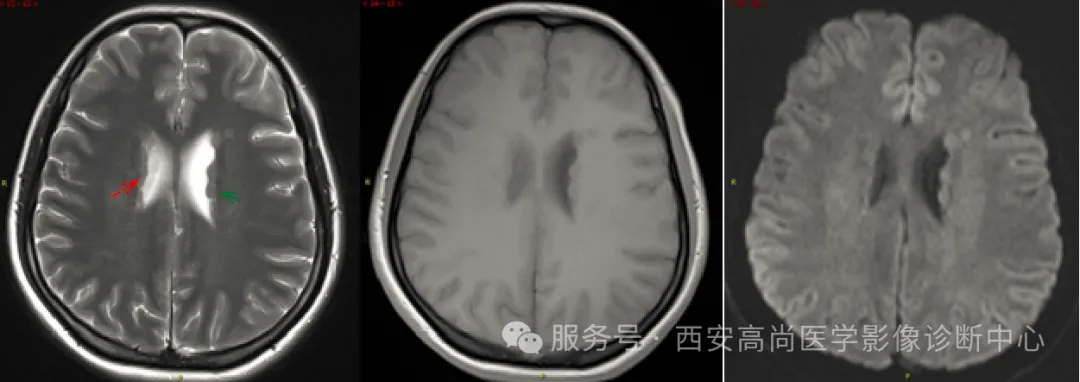
灰质异位影像表现:
一般在头部 CT 图像上可以发现异常,在 MRI 多序列成像上,可以明确诊断,并准确分型。MRI 表现:白质中出现灰质信号:室管膜下、深部白质区、皮层下白质区;灰质异位无占位效应,无水肿,但较大时可压迫脑室变形;增强后与皮层一样无强化;功能成像(如 MRS)显示异常信号与灰质同波型;常合并其它先天发育异常。
鉴别诊断:
结节性硬化:通常合并钙化,未钙化结节长 T1 长 T2 信号,增强有强化;三联征 (癫痫、智力低下、面部皮肤下皮脂腺瘤) 胶质增生:多有轻度强化,部分周围有水肿,有的可见钙化 ;肿瘤性病变,如淋巴瘤、星形细胞瘤、室管膜下瘤;异位灰质无周边水肿,肿瘤病变多数信号呈长 T1 长 T2,多数有周边水肿及占位效应,增强扫描不同程度强化。
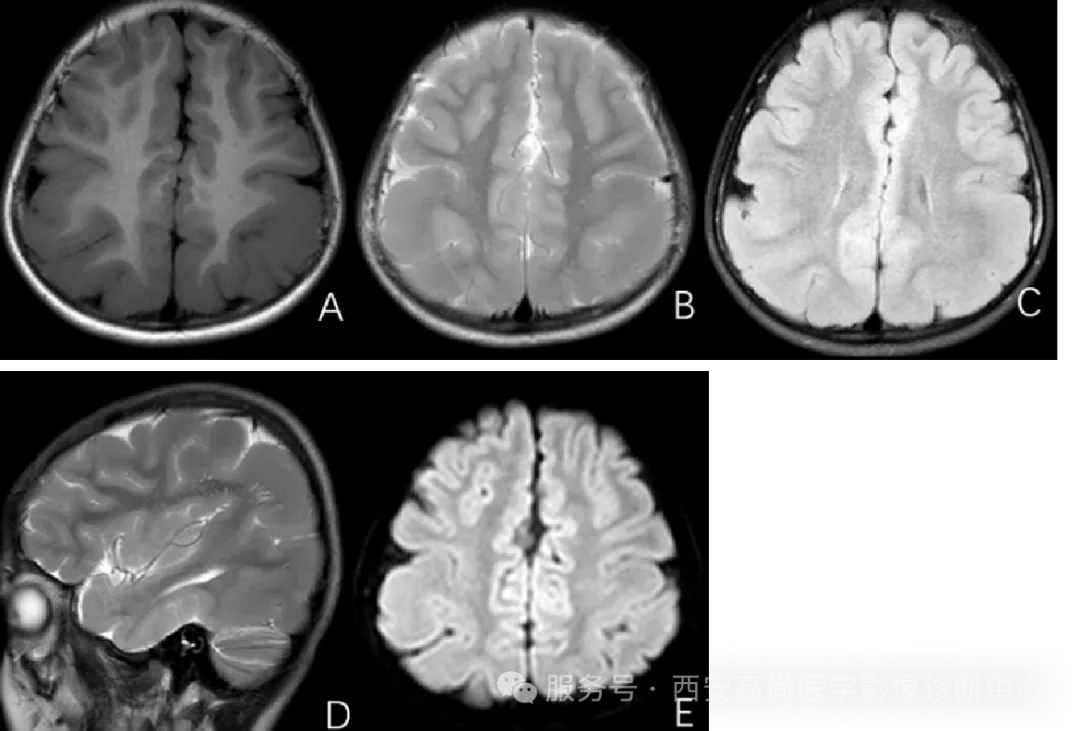
2、巨脑回畸形:
为较晚发生移行的神经元通过细胞稀疏层时受阻所致,病理上可见异常的皮质区致密的胶质增生和异常神经元;根据累及范围分为广泛型和局限型,广泛型发生在全脑局限型表现为大脑某一部位局限性受累,多见于额颞叶,既可以单独存在,也可伴胼胝体发育不良、灰质异位等其他畸形,也可合并脑积水患者常有不同程度的精神、运动及智力障碍,严重者表现为智力迟钝,甚至生后不能存活,而存活者也常有智力低下伴癫痫,预后不良。
临床表现:
小头、抽搐、发育迟缓、智力低下以及局灶性神经症状. 可伴面容畸形。
CT 和 MR 表现:
正常脑皮质的平均厚度为 2.5 mm,中央前回最厚,约 4.5 mm,而枕极的皮质最薄,约 1.5 mm;巨脑回畸形,脑回增宽粗糙,脑沟浅小,脑皮层增厚 (轻者 5-10 mm,重者>10 mm) 局灶性巨脑回发生于脑的任何部位,而弥漫性者常合并无脑回,此时巨脑回常见于额-颞区。巨脑回较正常脑回明显增宽、粗大,致脑沟回浅少,脑轮廓近于正常。巨脑回区皮质增厚,密度增高。灰、白质间交界面失去正常的交错征象。蛛网膜下隙稍扩大。
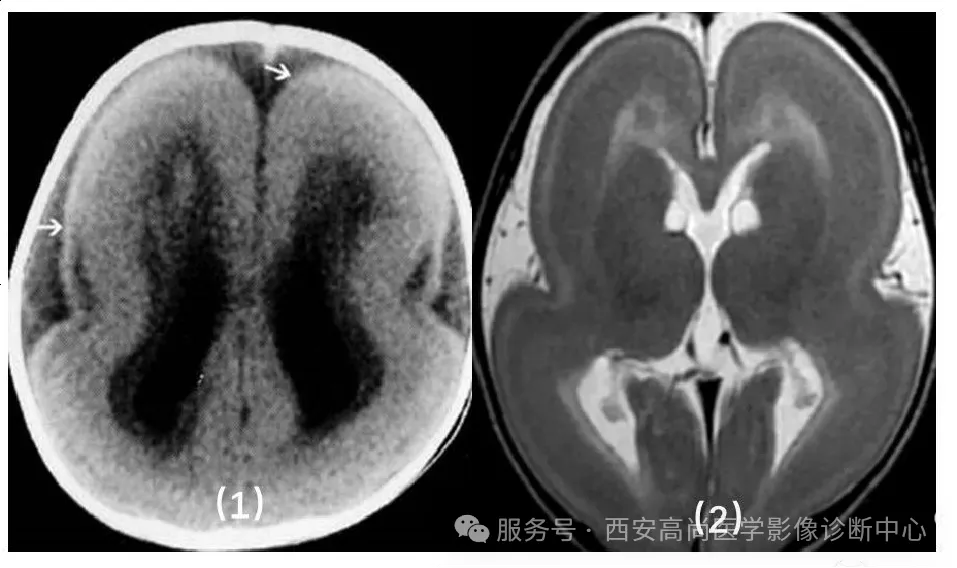
3、无脑回畸形:
又名「光滑脑」,多见于顶枕叶,与巨脑回畸形常并存;
临床症状较单纯巨脑回畸形更重;有学者认为巨脑回畸形是无脑回畸形的特殊类型;此类患者头颅小,无感知力,常有严重智力障碍,多有癫痫发作,多在 2 岁以内死亡。
4、多小脑回畸形:
在神经元移行后期和皮层组织化早期 (约妊娠 17 周至 26 周),正常皮层发育过程中断,导致大脑皮层深部层面神经元异常发育而形成许多小的脑回。病理:以皮质分层排列异常和过度折叠为特征,皮质分层排列异常表现为正常皮层 6 层分层结构消失,代之以不星层状排列或呈 4 层层状排列,同时脑沟紊乱,皮质外层分子层融合。
临床表现:
以癫痫,智力低下,运动功能障碍、语言障碍为主,78% 的 PMG 患者可发生癫痫发作。
好发部位:
外侧裂 (80%)、额叶 (70%)、顶叶、颞叶、枕叶;双侧 (60%)、单侧 (40%);局灶或弥漫: 对称或不对称。
MRI 表现满足三个标准:
1. 皮质表面不规则;2. 皮质增厚或过度折叠;3. 灰白质交界面不规则部分受累皮质表面光滑: 与皮质外层分子层在微小的脑沟上相互融合有关。
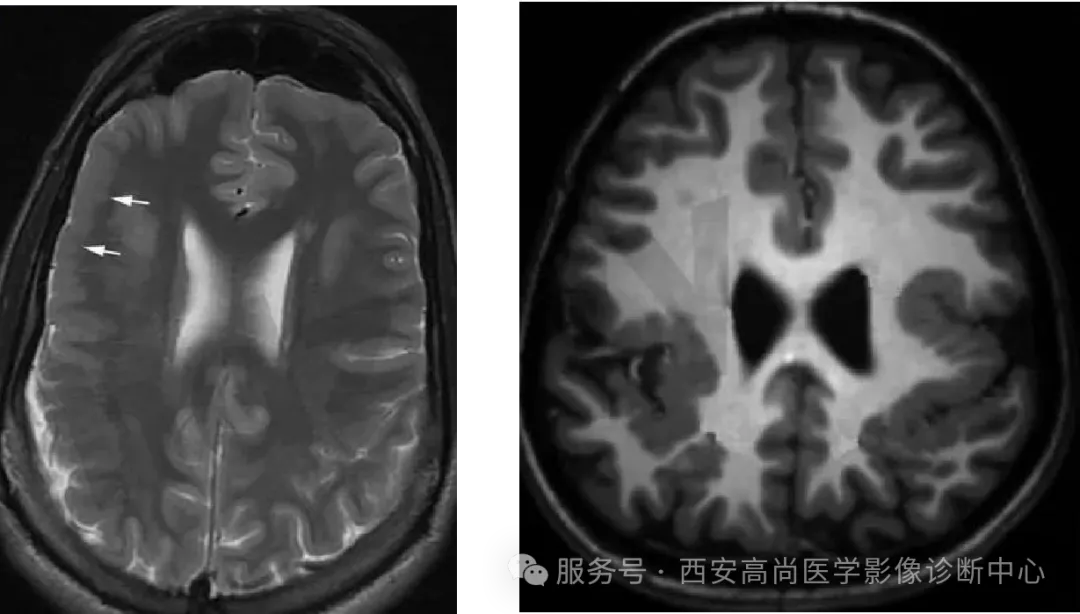
5、脑裂畸形:
为神经元移行异常所致的先天性颅脑发育畸形,它以横跨大脑半球的脑裂为特征,临床较为罕见,症状缺乏特征性。
病因、机理:
获得性因素: 宫内巨细胞毒病毒感染,同种免疫性血小板减少症,腮腺炎病毒遗传性因素:10q26.1 调节基因的 EMX2 异常病理解剖特点: 为大脑表面一裂隙从表面延伸到室管膜下,软脑膜与室管膜相连接,形成软脑膜-室管膜缝 (pianater-ependyma 缝隙、p-e 缝) 灰质沿裂隙折入并在裂隙内及其邻近脑表面不规则增厚,裂隙多位于中央前回与中央后回附近。
临床表现:
双侧脑裂畸形患儿临床表现严重,预后差,癫痫发生率低,一旦发生往往成为药物难治性癫痫单侧脑裂畸形患儿癫痫多数用 AEDs 发作可控制。同时脑裂畸形伴裂隙外其他部位皮质发育不良以及开唇型脑裂畸形更容易导致患儿癫痫发作。闭唇型畸形较开唇型畸形临床症状轻。
影像分型:
1. 融合型 (闭唇型、I 型)---缝隙前后壁相贴,其内不含脑脊液,前后壁的层状灰质如未开口的上下唇相贴。单侧多见 2. 分离型 (开唇型、Ⅱ型)---缝隙较宽,其内含脑脊液,前后壁的层状灰质如张开的上下唇。双侧多见。
影像学特征:
常合并大脑多发畸形,表现为:脑积水 (约占畸形患者的 30%,几乎只存在于开唇型):透明隔、胼胝体发育不全视神经萎蛛网膜囊肿小脑畸形发育不良的皮质畸形
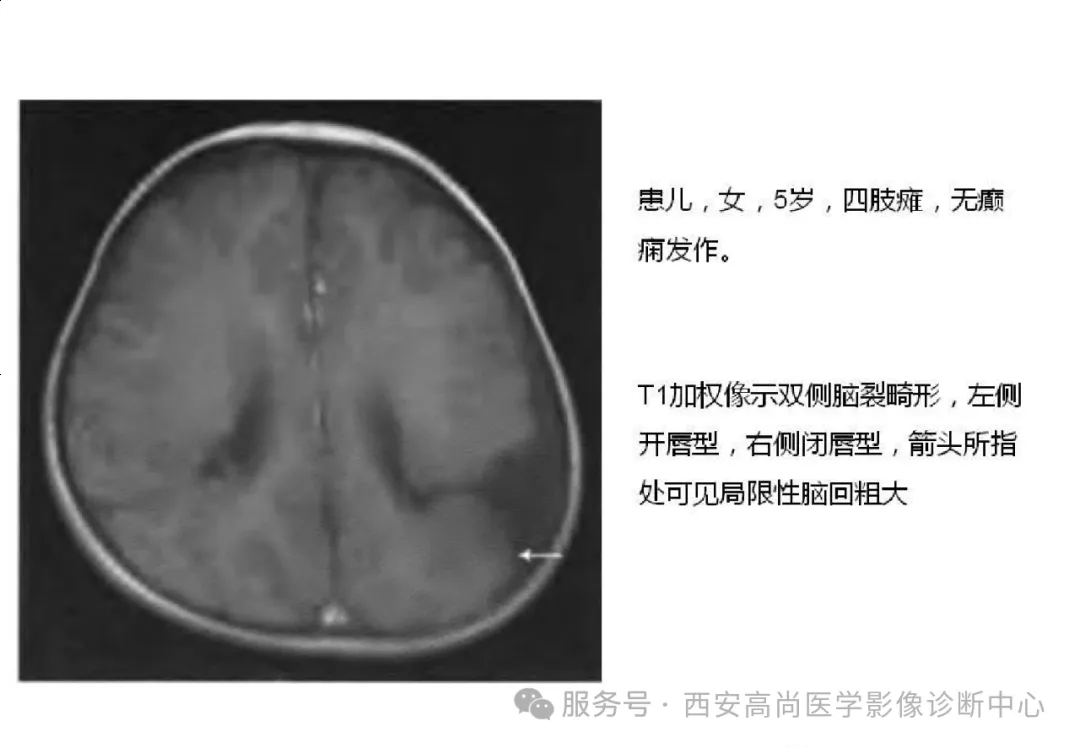
05 脑神经元移行异常
巨脑回畸形:脑回肥厚,闹间隔 1.5-3 cm,皮质增厚(5-10 mm)
无脑回畸形:a. 脑回消失,脑沟间隔>3 cm,皮质厚>10 mm;b. 典型者可见「8 字型」、「肾型」脑回
多小脑回畸形:a. 脑回细小且多,皮质厚 5-7 mm;b.「栅栏样」、「锯齿样」脑回
灰质异位:a. 条带、团块、结节样;形态多样;b. 灰质信号/密度;无占位效应
脑裂畸形:a. 异常裂隙,边缘是灰质;b. 分离型和闭合型
好文章,需要你的鼓励