高尚医学影像诊断中心病例:
病史摘要
患者男,34 岁,听力下降一月余。
影像检查
1、颅脑 CT 平扫
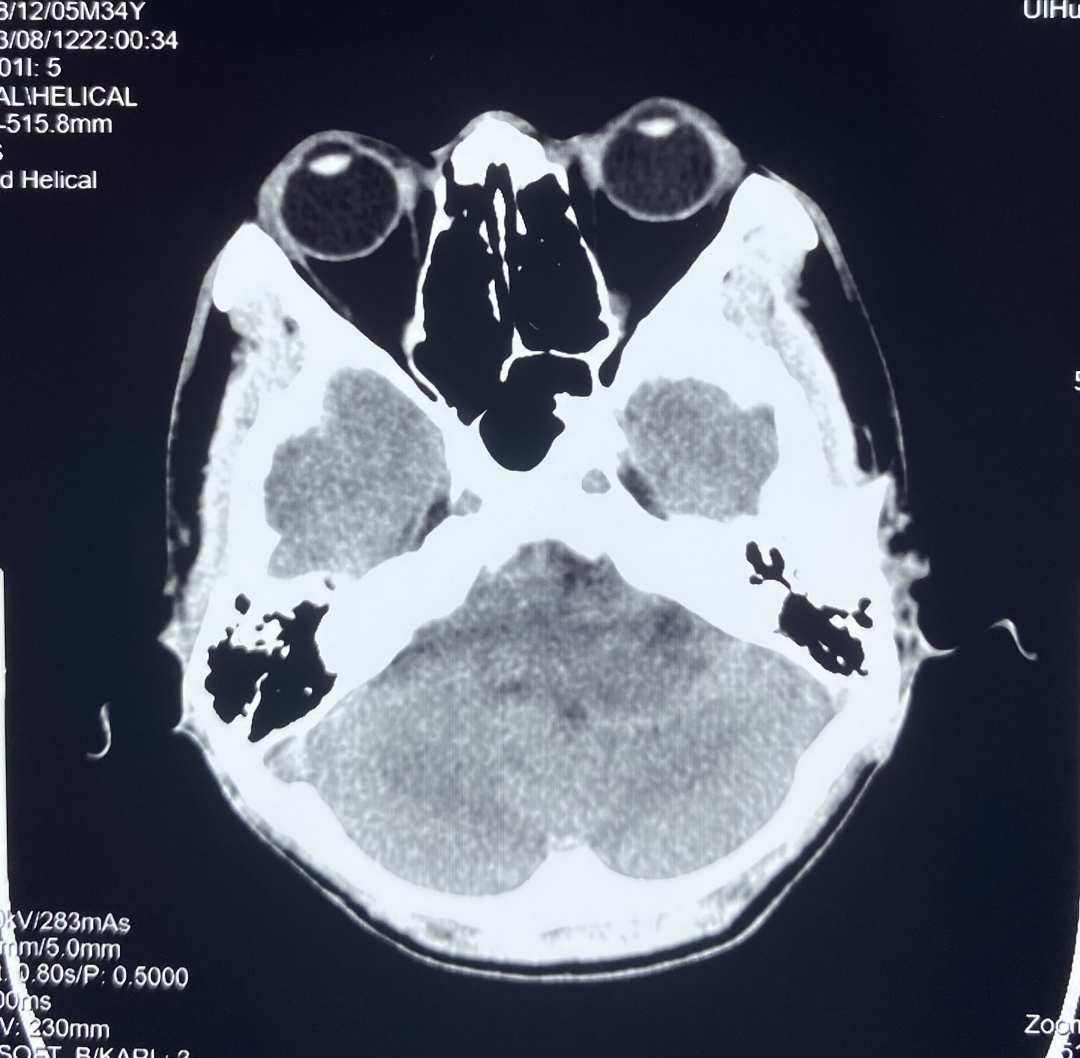
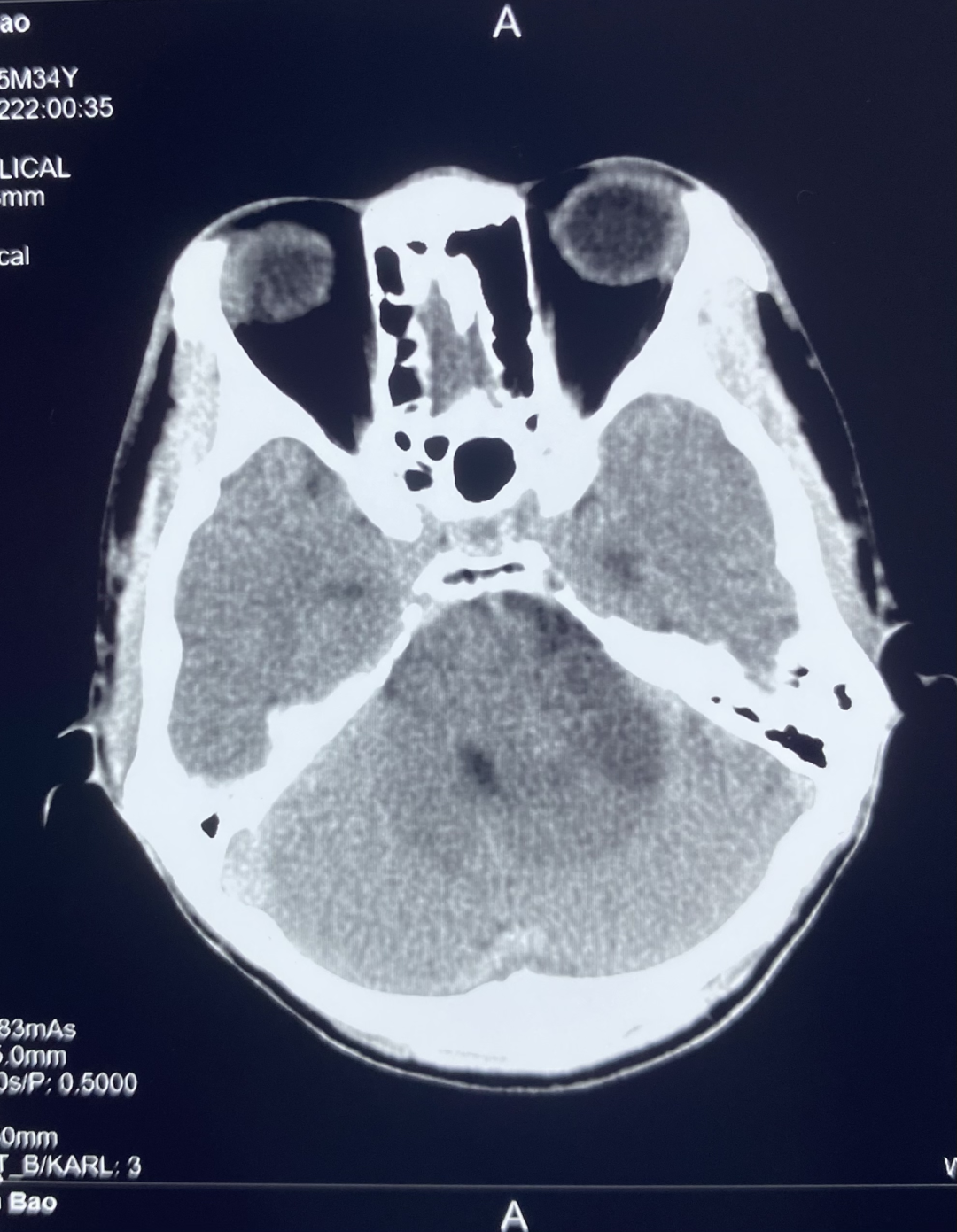
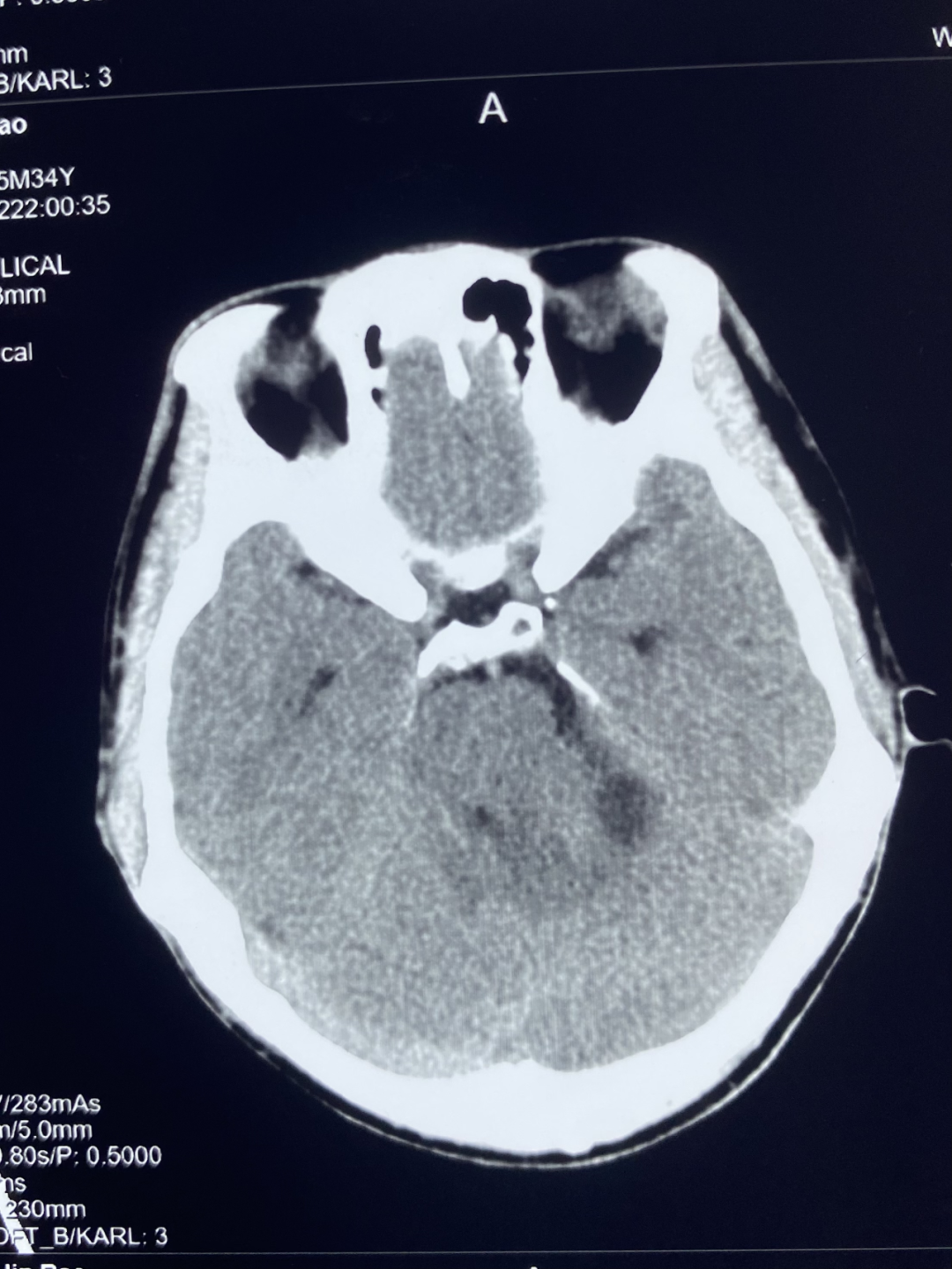
颅脑 CT 平扫显示左侧桥小脑角区可见团块状异常密度,大小约 3.0*3.4 cm,边界不清,内部密度欠均匀,可见低密度坏死区,左侧内听道较对侧扩大,邻近小脑受压。
诊断:左侧桥小脑角区占位,建议进一步检查。
2、颅脑 MRI
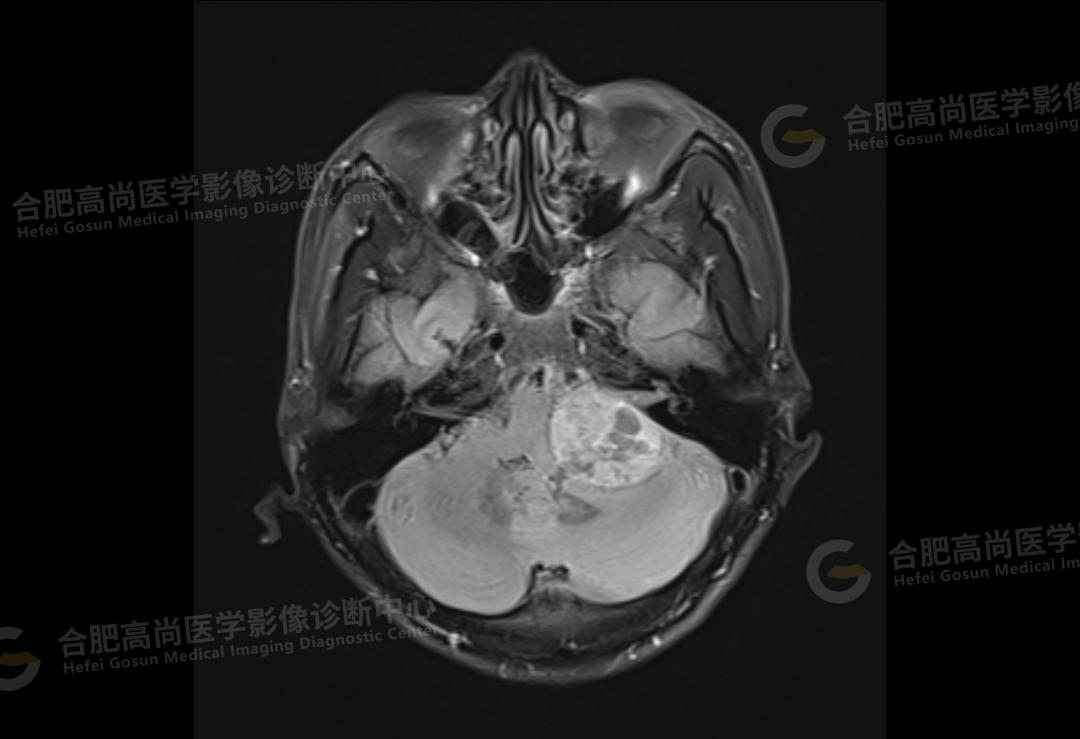
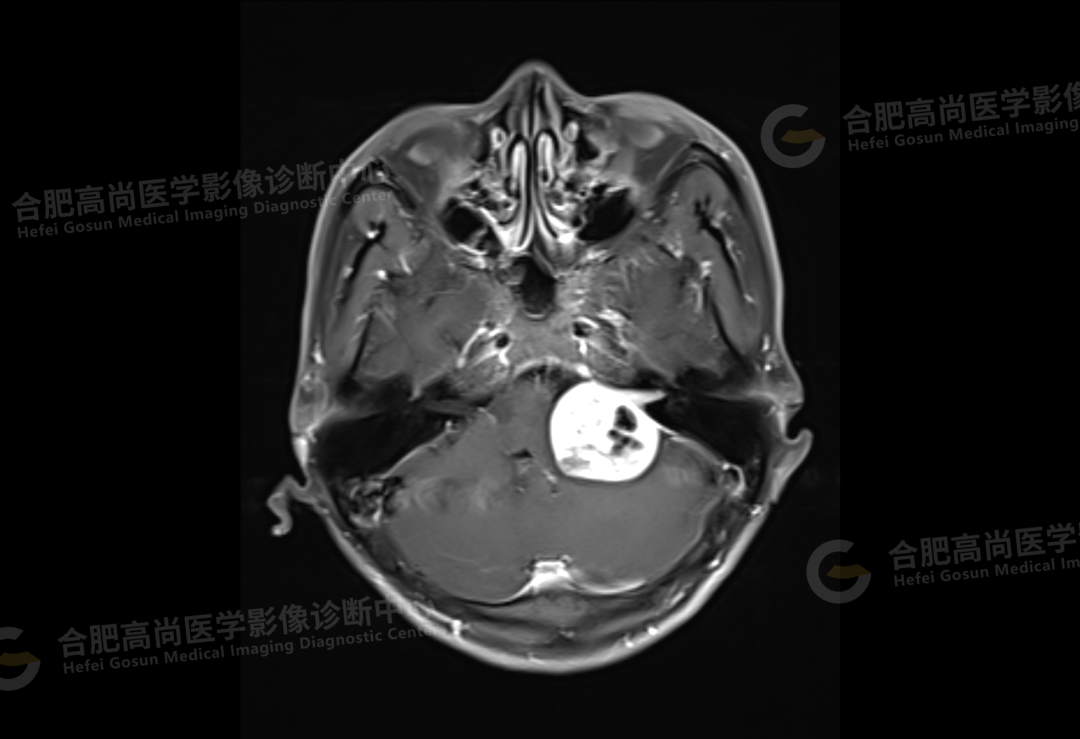
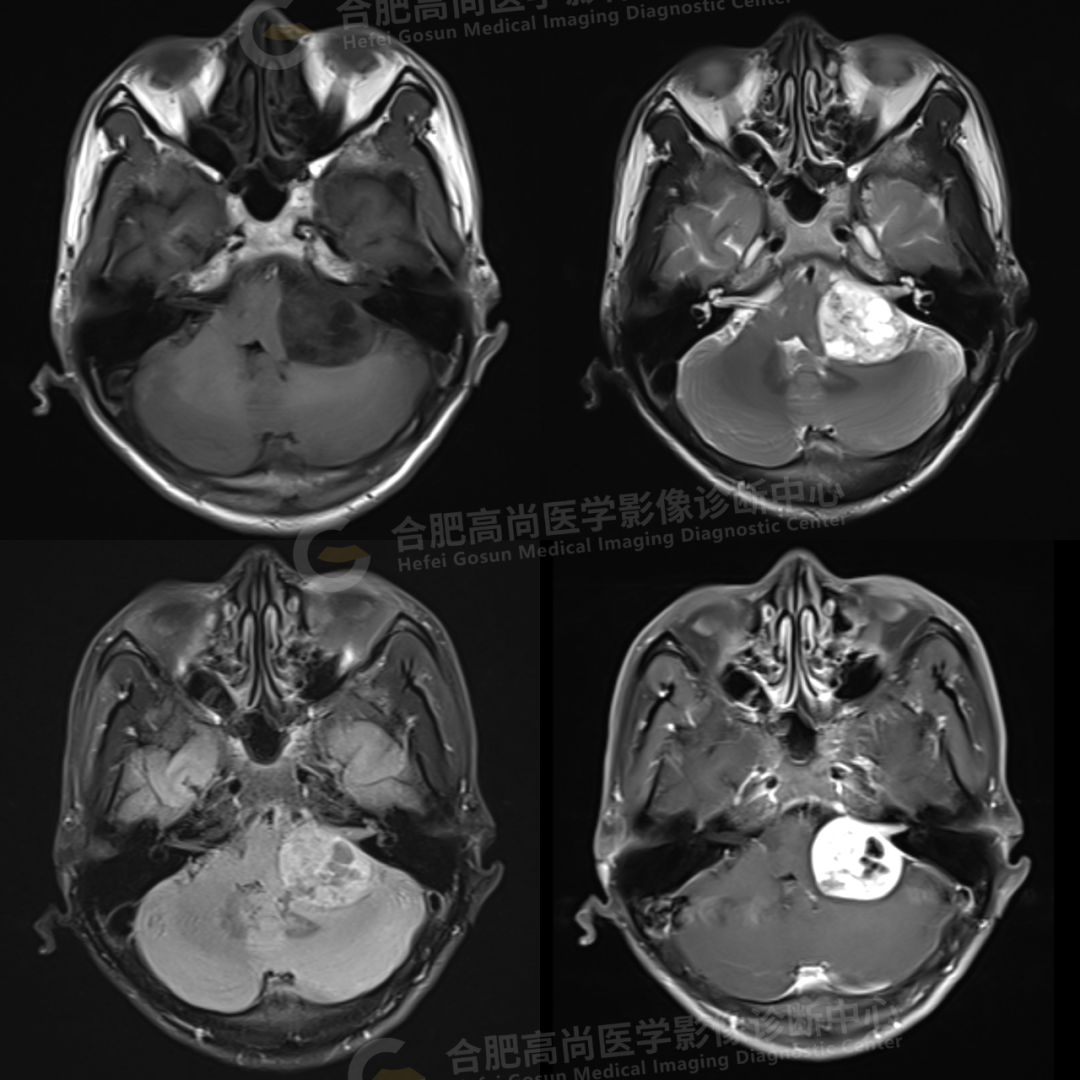
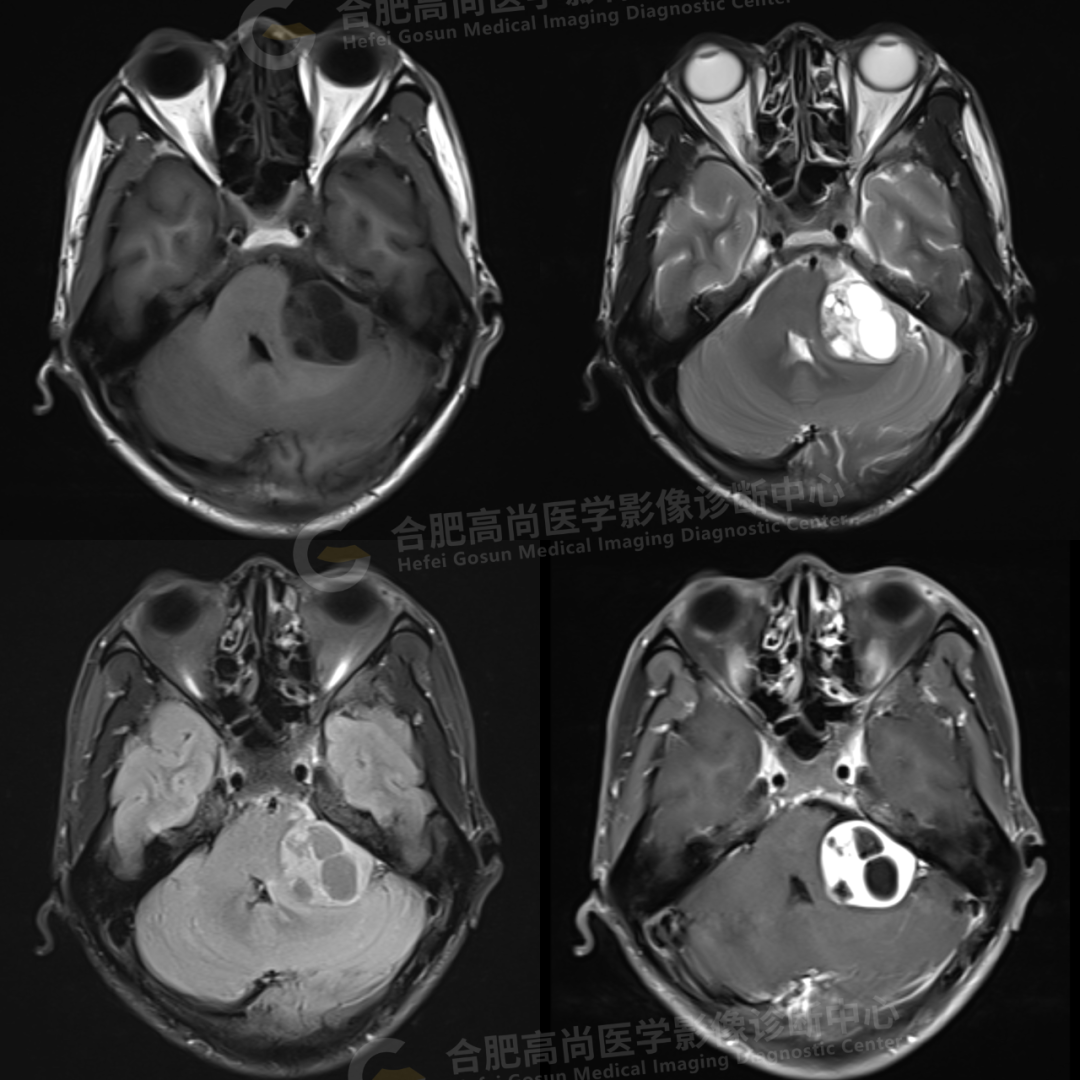
颅脑 MRI 平扫+增强显示:左侧桥小脑角区可见类圆形囊实性异常信号,呈长 T1 长 T2 信号,flair 序列呈混杂高信号,内可见坏死囊变,大小约 3.0*3.5 cm,边界清晰,增强后病灶实性成分明显强化,囊变区未见明显强化,左侧内听道扩大,听神经增粗伴明显强化,病灶邻近小脑及桥脑受压推移变形,四脑室变形变窄,对侧桥小脑角区未见异常。
结论:左侧桥小脑角区占位,考虑听神经瘤。
讨论
01 概述
听神经瘤,又称前庭神经鞘瘤,是内耳神经生长的肿瘤, 是脑神经肿瘤中最常见者。这种神经通过骨隧道 (内听道) 在大脑和内耳之间传递。听神经瘤占颅内肿瘤的 7%~12%,占桥小脑角肿瘤的 80%~95%。多见于成年人,高峰在 30~50 岁,20 岁以下者少见,儿童单发性听神经瘤非常罕见。
临床上以单侧耳鸣并伴有进行性听力减退、耳聋为首发症状,早期常位于内耳道内, 以后长入桥小脑角池内。肿瘤长大可退变或脂肪性变, 亦可形成囊变, 偶有肿瘤出血。后期表现为小脑脑桥角综合症,即病侧听神经、面神经和三叉神经受损以及小脑症状。肿瘤压迫第四脑室, 脑脊液循环受阻形成颅内高压。
02 影像表现
(一)CT 表现:
肿瘤 CT 平扫多为均匀的等密度或略低密度,亦有部分肿瘤呈混杂密度,增强扫描大多肿块出现强化,表现多样,可为均匀、不均匀或环形强化。病灶中心多位于内听道平面,对于肿瘤直径 <1.3 cm 的病灶,CT 较难以发现内听道的明显扩大,但较对侧>3 mm 较有诊断意义。
(二)MRI 表现:
肿瘤主体在桥小脑角区,见内听道扩大,听神经增粗为特征,肿瘤形态大多数呈类圆形,边缘光滑,这与肿瘤大多数有包膜有关,包膜在 T1WI 与 T2WI 均为低信号。部分肿瘤不规则形,瘤体较大时,可压迫邻近结构,使脑干、小脑受压,造成第四脑室受压变形。
听神经瘤一般呈实性,囊实性和囊性三种:
(1)实性:TlWI 呈低或稍低信号,T2WI 呈高或稍高信号。
(2)囊性:则呈长 T1 长 T2 信号。增强扫描呈均匀或不均匀强化。
(3)囊实性:T1WI 呈低及稍低信号,T2WI 呈高及稍高信号。
03 鉴别诊断
脑膜瘤:好发于中年女性,以宽基底与岩骨相连,且瘤体中心多不在内听道外口, 所以多无听神经瘤特有的内听道扩大和听神经增粗。长轴与岩骨平行,可见皮质扣压征,邻近颅骨多有骨质增生硬化,内部可见沙粒样钙化或流空血管的低信号影,增强明显强化, 具有「脑膜尾征」。脑膜尾征的出现是肿瘤细胞浸润了增厚的硬脑膜所致, 故其强化程度与肿瘤一致。
三叉神经瘤:以三叉神经为中心生长, 肿瘤多跨中、后颅窝占位, 呈「哑铃状」, 内听道不受累, 岩骨尖常伴有骨质破坏和吸收, T1WI、 T2WI 信号变化与听神经瘤相似, 但无第七、第八对脑神经束增粗。若三叉神经增粗则可明确诊断。
胆脂瘤:胆脂瘤有「见缝就钻」的特点,听神经瘤与胆脂瘤的鉴别除看内听道是否扩大外, 主要依靠信号强度的不同。胆脂瘤 T1WI 呈低信号, 与脑脊液信号相仿或更低;T2WI 呈高信号, 比听神经瘤信号更高, 且内部信号不均匀,DWI 呈明显高信号,增强后无强化。
参考文献:
[1] 金凤, 王凯, 刘挨师. 桥小脑角区占位性病变的影像学诊断价值 [J]. 内蒙古医科大学学报,2015,37(06):502-505+509.
[2] 舒松, 吴明, 石峰, 杨维伟. 听神经瘤的 MRI 表现及听力损失特点 [J]. 听力学及言语疾病杂志,2014,22(01):88-90.
[3] 方芳, 胡少平. 听神经瘤 MRI 表现与病理对照分析 [J].CT 理论与应用研究,2019,28(06):731-738.
好文章,需要你的鼓励