技术 1:动态磁共振排粪造影开展背景:排粪造影是通过向病人直肠注入造影剂,对病人「排便」时肛管直肠部位进行动、静态结合观察的检查方法。它能显示肛管直肠部位的...
技术 1:动态磁共振排粪造影
开展背景:
排粪造影是通过向病人直肠注入造影剂,对病人「排便」时肛管直肠部位进行动、静态结合观察的检查方法。它能显示肛管直肠部位的功能性及器质性病变,为临床上便秘的诊断治疗提供依据。
该方法国际 60 年代起有人用于小儿巨结肠和直肠脱垂的研究,70 年代后期才逐步应用于临床。我国于 80 年代中期起开展排粪造影临床应用与研究。近年来开展磁共振(MRI)排粪造影对女性盆低形态学改变的诊断十分有帮助, MRI 可以多平面成像,具有优良的空间分辨率与密度分辨率,可以清晰显示盆底的精细结构,并可以动态观察患者盆底在静息、强忍、力排相相应的运动状态,以判断脱垂、狭窄程度等。
向直肠注入造影剂,观察静坐、提肛、力排(用力排便)、排空后直肠肛管形态及粘膜像变化,借以了解排粪过程中排便出口处有无功能及器质性病变。由于排粪造影剂在直肠内容易通过放射线观察到,医生通过病人的不同排便动作,全面了解排便过程中动态的的异常改变,进而,可以从功能上、结构上了解肛门直肠的异常。
临床应用:
用于出口梗阻性便秘、女性盆底功能障碍等疾病,采用此扫描可以发现一系列器质性改变,分述如下:
1)耻骨直肠肌失弛缓症。正常排便时,耻骨直肠肌松弛,肛直角变大。该病见肛直角仍保持 90°左右或更小;耻骨直肠肌长度无明显增加,有时还可出现耻骨直肠肌压迹。
2)耻骨直肠肌肥厚症。静坐、力排时均见肛直角小,肛管变长,排钡很少或不排。且常见「搁架征」,该征是指肛管直肠结合部向上方在静坐、力排时,均平直不变或少变,状如搁板。需与耻骨直肠肌失弛缓症鉴别。
3)直肠前膨出,直肠前突。为直肠壶腹部远端呈囊袋状突向前方(阴道)。该征象可出现于无症状的自愿者中,故有人认为只有直肠膨出大于 3 cm 才有意义。其实并不尽然,口部巨大且开口向下的重度直肠前膨出也未必造成粪便嵌塞。
4)直肠前壁粘膜脱垂、内套叠。直肠粘膜脱垂是指增粗而松弛的直肠粘膜脱垂于肛管上部前方,造影时该部呈凹陷状,而直肠肛管结合部的后缘光滑连续。当增粗松弛的直肠粘膜脱垂在直肠内形成大于 3 mm 深的环状套叠时,即为直肠内套叠。
5)异常会阴下降。使用「异常会阴下降」一语,是为了有别于有力排便时的会阴下降。一般认为,力排时肛上距大于 3 cm 称之为异常会阴下降。多数伴随有其他异常,如直肠前突、粘膜脱垂、内套叠等。部分病人在作排粪造影时,表现为肛管细窄难开、排粪费力、动作短暂而不连续、钡流涓细,致排粪时间延长。有人认为其为内括约肌异常收缩或失弛缓所致。
另外,采用 MR 排粪造影可以对肛门部手术、会阴外伤等瘢痕形成所致便秘进行辅助诊断,在力排时可见患部狭窄、偏歪和排出困难等征象;还可判定肛让括约肌成形术后患者的控便、排便功能。
实例说明:
图 1:检查结果
女性,40 岁,分娩史,便秘 5 年余,并尿失禁。MRD 扫描排便相所示肛管下降 35 mm、膀胱下降 9 mm、直肠中度前突 16 mm(△)。
科研方向:
动态 MR 排粪造影检查技术的研究及新序列的开发;出口梗阻性便秘的磁共振征象;动态磁共振排粪造影模拟排便环境的应用;动态磁共振排粪造影对应脑功能成像的研究。
技术 2:直肠高分辨磁共振扫描
开展背景:
直肠高分辨 MRI 具有高软组织分辨率、无辐射和多方位成像等优点,在消化道疾病的应用中不断地发展,对于直肠癌分期和治疗疗效的评估具有重要作用。它可通过评估肿瘤的 T、N 分期、直肠系膜筋膜(mesorectal fascia,MRF)是否受累以及壁外静脉侵犯(extramural venous invasion,EMVI)与否来预测肿瘤是否存在局部复发的高风险性,也可通过常规及功能 MR 成像来评估肿瘤新辅助放化疗后是否降期、反应良好甚至达到完全缓解。国际指南已推荐 MRI 作为直肠癌患者进行分期和新辅助放化疗疗效评估的重要影像学检查方法
临床应用:
一、肿瘤性病变
用于肿瘤性病变与非肿瘤性病变,采用此扫描可以发现一系列器质性改变,分述如下:
1)直肠癌。MRI 具有多参数成像、良好的软组织分辨率等优势, 可清楚显示肿瘤与周围结构的关系。在 T2WI 图像上,可将直肠壁分为从内到外不同的三层。直肠癌的 MRI T 分期主要依据肿瘤与直肠壁各层之间的信号差异来确定。近年来有文献报道 T 分期的诊断准确性可达 94%,而 MRI 对 MRF 诊断准确性高达 94-98%。
MRI 对肿瘤新辅助治疗后的再分期评估内容包括肿瘤残留或纤维化情况,肿瘤长度及其下缘距肛缘的距离,yTN 分期以及可疑为阳性淋巴结的数目、位置,MRF 受累情况。随着 MRI 的推广和普及,目前越来越多的研究采用功能 MR 成像方法来评价与预测新辅助治疗的疗效,如扩散加权成像(diffusion weighted imaging,DWI)和动态对比增强磁共振成像(dynamic contrast enhanced MRI ,DCE-MRI)、纹理分析及磁化传递成像。
2)胃肠道间质瘤。直肠胃肠道间质瘤 MRI 主要表现为直肠粘膜下圆形、类圆形或不规则分叶状的软组织肿块,多与肠壁相连,向腔内、腔外或跨腔内外生长,大多境界较清晰,很少合并肠梗阻征象,部分可导致肠道穿孔。
病灶平扫多呈均匀信号,肿瘤较大时瘤体内部可以出现坏死、囊变或钙化而出现密度或信号不均匀,病变与肠腔相同时,可出现气体或气液平面,增强扫描后实性部分以中等至明显强化为主,囊性部分不出现强化,恶性胃肠道间质瘤可以出现肝、肺、肠系膜转移等远处转移。
3)淋巴瘤。在 MRI 检查中,直肠原发淋巴瘤通常表现为肠壁不规则增厚,可造成肠管环形不规则狭窄,并出现肠梗阻,也可表现为息肉样或隆起性肿块,肿瘤在 MRI 上表现为均匀软组织信号,静脉注射对比剂后显示轻度至中度强化,强化多较均匀,通常无低密度区或钙化。淋巴瘤病灶轮廓较为光整,病变较大时也可呈浸润性生长,侵犯至直肠系膜,并且常常伴有腹腔、盆腔的多发淋巴结受累。
4)黑色素瘤。MRI 表现具有一定的特征性,MRI 可用于鉴别肿瘤并评估肿瘤的大小、浸润深度以及淋巴结受累情况。典型 MRI 信号表现为:T1WI 上呈高信号,T2WI 上呈低信号,主要由于黑色素的顺磁性作用, 缩短了 T1 和 T2 值所致。当肿瘤较小且含黑色素时,黑色素瘤 MRI 信号表现较典型,易于诊断。
黑色素瘤病灶较大时,于 MRI 上可呈混杂信号,此表现无明显特异性。肿瘤较大时,黑色素含量不同及是否伴随出血导致肿瘤信号混杂,T1WI 上以等信号为主,可见斑片和线条状高信号,T2WI 上以稍高信号为主,可见斑片状等信号或低信号,晚期者肿瘤突破肠壁全层,侵及直肠系膜,并有淋巴结转移。
5)神经内分泌肿瘤。低级别直肠神经内分泌肿瘤位于黏膜或黏膜下层,影像学多表现为黏膜下肿物,高级别神经内分泌肿瘤表现为肠壁增厚,可侵及肌层和直肠系膜,增强扫描后病灶明显强化,与直肠癌鉴别较困难,低级别(G1、G2 级)病灶长径小,形态规则,边界清楚,信号均匀,增强扫描后均匀强化,远处转移少见,而高级别(G3级)病变长径大,可出现坏死、囊变而密度或信号不均匀,有明显的侵袭性生长特点,且可在原发病灶较小时即出现远处转移。
6)血管瘤。海绵状血管瘤在 MRI 上的典型表现为直肠壁弥漫性增厚,直肠系膜内见多发增粗、迂曲的静脉血管影,直肠壁及直肠系膜内病灶见多发静脉石,增强扫描后明显强化。
二、非肿瘤性病变
1)溃疡性结肠炎。溃疡性结肠炎累及直肠时,在 MRI 上主要表现为肠壁连续性、均匀对称性增厚、肠粘膜异常强化,严重时出现肠壁分层,表现为「靶征」,提示可能由于粘膜下层充血水肿、炎症细胞浸润或慢性脂肪沉积等所致。病变进一步发展可呈铅管样狭窄。UC 可分为活动性和非活动性。MRI 上肠壁黏膜表面溃疡形成、黏膜下水肿、肠壁强化程度增高及系膜淋巴结肿大并明显强化等提示病变处于活动期;肠壁增厚及肠腔铅管样狭窄等提示病变处于非活动期。
2)溃疡性直肠炎。在 MRI 上主要表现为肠壁增厚、水肿、MRI T2WI 上可出现信号增高,通常病灶范围较为弥漫,进行增强扫描后肠壁线条状增厚并明显强化,肠壁外缘毛糙,肠腔狭窄不明显,肠壁周围脂肪间隙模糊。化脓性炎症可以表现为不规则团块状病灶,境界不清,信号不均匀,病变内含液性信号区,较具有特征性的征象为液性区呈 MR-DWI 明显高信号,增强扫描后表现为边缘明显强化。而肉芽肿性炎多表现为软组织肿块,密度/信号较均匀,境界清晰,周围渗出不明显,增强扫描中度强化,与肿瘤较难鉴别。
3)放射性直肠炎。在 MRI 上病变直肠壁表现为肿胀、增厚,多为均匀增厚,增强扫描后表现为特征性的「同心圆」分层状强化,严重者可出现直肠-宫颈瘘或直肠阴道瘘,结合恶性肿瘤放疗病史,多可作出诊断。少数病变肠壁可为不均匀性结节状增厚,有时可能难与直肠癌鉴别。
实例说明:
图 1 直肠癌 a, b. T2WI,直肠肠壁明显不规则增厚,肌层信号不连续,外缘欠光整;c. DWI 呈高信号;d. 增强扫描病变明显不均匀强化。
图 2 放射性直肠炎 a. MRI T2WI,直肠弥漫性增厚、分层,以黏膜和黏膜下层增厚为著,肌层信号完整;b. 增强扫描明显分层样强化。
科研方向:
直肠高分辨 MRI 检查技术的研究及新序列的开发;直肠癌术前新辅助治疗早期疗效评估、预测;功能磁共振成像、分子影像学及影像组学在评估直肠肿瘤性病变方面的价值。
技术 3:克罗恩病 CTE、MRE 检查
开展背景:
CTE、MRE 检查是指病人通过口服法摄入或插管法注入一定剂量(通常 1500-2000 ml)的水溶性对比剂以充盈肠道,从而有效评估消化道及其并发症的检查方法。
它可以显示从胃至肛管的生理学解剖学位置并发现肠道及肠外不同部位的良恶性病变,为临床上消化道疾病的定位及定性诊断提供参考依据。小肠作为消化道中最长的肠管,其走形弯曲重叠,病变发生隐匿,常规内镜检查常难以探及,诊断较困难,临床将其视为「盲区」。
随着 CTE 及 MRE 的应用逐步增多,其不仅能够全方位多层次成像,能够完整的显示 1-6 组小肠肠腔、肠壁粘膜及粘膜下病变,而且对肠腔外的病变及并发症的诊断也十分有帮助,这是其他非侵入性检查不能取代的。CTE 与 MRE 比较而言,前者扫描速度快,图像质量好,医师之间诊断一致性高,后者则无电离辐射,特别适用于需要多次随访复查的年轻患者。
另外,随着磁共振(MRI)功能成像的开展,一些特殊的扫描序列能够通过对图像的处理、量化、计算,从而有效的区分肠道病变的性质特点,这些成像方法为临床治疗的决策提供了重要的参考信息。
临床应用:
主要用于肠道疾病,特别是小肠病变的诊断及鉴别诊断,分述如下:
1)克罗恩病:克罗恩病是一种慢性炎症性非干酪样肉芽肿性疾病,其常常累及消化道的多处肠管,以回肠末端好发;克罗恩病患者表现为肠壁多节段、多部位增厚,以系膜缘侧病变显著,系膜对侧出现假憩室改变,邻近血管增多增粗呈现「梳样征」,肠周脂肪增生、肥厚呈现「脂肪爬行征」,肠系膜血管周围淋巴结肿大,腹腔可出现脓肿、肠梗阻及肠瘘等并发症。同时该病也可并发肛周病变,如肛瘘、肛周脓肿、皮赘等。
2)肠结核:肠结核是一种伴有干酪样坏死性肉芽肿的慢性炎症性疾病,其常常累及回盲部;肠结核患者表现为一段或多段(常小于 4 段)肠壁增厚,呈环周均匀增厚,肠周淋巴结伴有坏死,腹腔有积液,腹膜模糊、不均匀增厚。该病也可同时合并肠外结核病灶,如肺结核。
3)小肠癌:小肠癌表现为单一节段的小肠出现局灶性的肠壁增厚、管腔狭窄,肠壁以粘膜层明显强化、血供丰富,肠周也可出现坏死的淋巴结,近端肠管可以出现扩张梗阻的表现。若为晚期转移患者,可伴有腹膜多发种植结节,肝脏、肺脏、骨骼等多器官的转移瘤。
4)狼疮性肠炎:狼疮性肠炎是由于系统性红斑狼疮累及肠道发生的炎症性病变。狼疮性肠炎患者可出现胃肠道任意部位的管壁水肿、增厚,但以上消化道为多;由于粘膜下层水肿严重,粘膜层及浆膜层因小血管增生、扩张强化,故肠壁可表现为明显的环形「靶征」;部分患者肠壁的平滑肌和自主神经损伤时,肠壁张力降低,表现为肠管扩张、积液,形成假性肠梗阻。另外,狼疮性肠炎患者可合并有狼疮性肾炎、输尿管炎及膀胱炎等。
除此之外,小肠的其他病变如肠道缺血、出血,肠套叠,肠梗阻,消化道穿孔,肠扭转,肠道解剖变异等疾病的病因定性,以及肠道炎症及肿瘤病变治疗后的疗效评估,均可通过 CTE 及 MRE 检查实现。
实例说明:
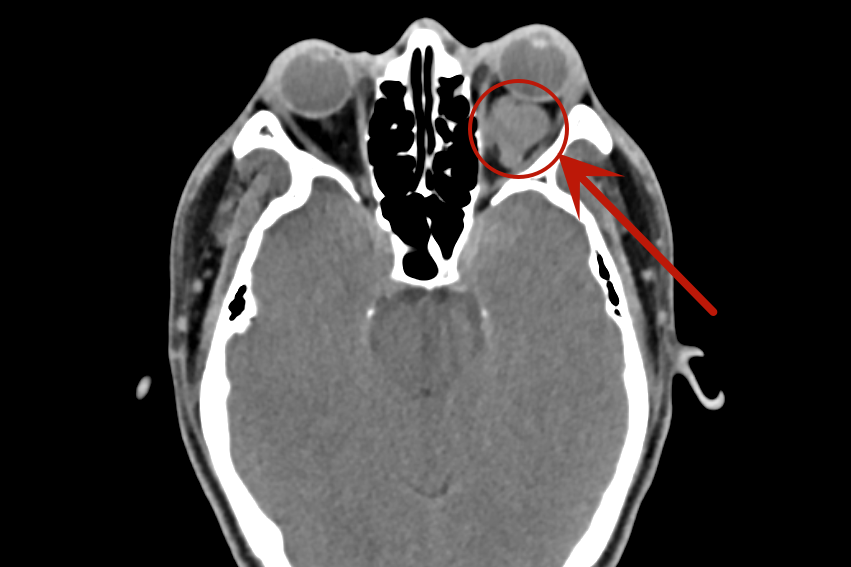
图 1 克罗恩病并发脓肿 A:轴位示右前腹一梭形包块(实箭),内部为液性密度,呈环壁强化,邻近小肠肠壁增厚(虚箭);B:冠状位 CT 检查示脓肿(实箭)与腹壁粘连,同时合并右腹小肠肠间瘘(虚箭)形成,肠管似「花瓣」样改变,腹腔多段小肠系膜侧增厚、强化;C:矢状位 CT 检查示脓肿周围炎性渗出明显(实箭),局部脂肪间隙消失
图 2 克罗恩病肛瘘术前及术后 MR 检查 A:术前轴位 T2 加权成像示双侧耻骨直肠肌「后马蹄」脓肿(实箭),脓肿呈明显高信号,内见低信号积气影;B:术前冠状位增强检查见脓肿呈环形强化(实箭);C:术后 2 个月冠状位增强检查示左侧脓肿吸收,右侧脓肿复发并穿过肌肉达右侧坐骨肛门窝(虚箭)
科研方向:
CTE 及 MRE 检查技术的研究及新序列的开发;功能磁共振成像在克罗恩病活动性及联系评估中的价值;多模态影像定量评估肠道纤维的研究;CT 脂肪定量分析在肠道疾病中的应用。
*声明:本内容仅代表文章来源方观点,不代表本站立场。本内容仅供医学药学专业人士阅读,不构成实际治疗建议。
好文章,需要你的鼓励